Di abad ke-21 ini masalah kesehatan di Indonesia masih sangat banyak antara lain penyakit-penyakit menular, penyakit tidak menular, penyakit jiwa, mutu pelayanan klinis. Disamping itu ada masalah-masalah terkait infrastruktur antara lain pemerataan pelayanan kesehatan yang masih kurang dan mutu pelayanan yang belum sebaik di negara-negara tetangga.
Pertanyaan menarik yang perlu dibahas adalah bagaimana mengatasi masalah klinisi dan kesehatan masyarakat ini. Apakah cukup dengan menggunakan ilmu-ilmu yang disebut asli milik tenaga kesehatan seperti ilmu klinis, ilmu epidemiologi dan biostatistik, promosi kesehatan? Ataukah tenaga kesehatan harus menggunakan ilmu yang berasal dari disiplin ilmu fakultas-fakultas di luar bidang kesehatan. Contoh ilmu-ilmu dari luar fakultas kedokteran/kesehatan masyarakat adalah ilmu kebijakan dari fakultas ilmu sosial politik, ilmu ekonomi dari fakultas ekonomi dan bisnis, ilmu budaya dari fakultas sastra, sampai ke ilmu teknik rekayasa peralatan dan bangunan.
Buku ini membahas khusus mengenai penggunaan ilmu kebijakan dan manajemen dalam menyelesaikan masalah klinis dan kesehatan masyarakat. Ilmu kebijakan dan manajemen kesehatan adalah bagian dari cabang ilmu sosial yang bersinggungan dengan cabang ilmu sains (terutama kesehatan/kedokteran), teknologi, teknik, dan matematika.
Secara umum, ilmu manajemen adalah yang terkait dengan perencanaan, pengorganisasian, sampai ke pengendalian organisasi agar mencapai visi yang diinginkan dan mampu melakukan misinya dengan baik. Ilmu ini diterapkan oleh berbagai organisasi kesehatan. Ketika diterapkan di sektor kesehatan ilmu ini terkait dengan perencanaan, administrasi, dan pengelolaan semua sistem pelayanan kesehatan, rumah sakit, dan fasilitas medis lainnya. Peran manajemen pelayanan kesehatan sangat penting untuk keseluruhan operasi sistem kesehatan. Peran manajer kesehatan untuk mengurangi masalah-masalah klinis dan kesehatan masyarakat adalah untuk memastikan fasilitas medis beroperasi secara efisien, efektif, dan dalam kondisi kerja yang tepat. Ilmu manajemen yang diterapkan di pelayanan kesehatan juga bertujuan memastikan bahwa sumber daya digunakan dengan benar dan efisien dalam sistem kesehatan. Ilmu ini terkait juga dengan perekrutan dan pengembangan staf.
Kebijakan kesehatan didefinisikan oleh WHO sebagai keputusan, rencana, dan tindakan yang diambil untuk mencapai tujuan sistem kesehatan dalam suatu masyarakat. Ada banyak kategori kebijakan kesehatan, antara lain: kesehatan masyarakat, kebijakan pajak rokok, kebijakan obat, sampai asuransi kesehatan. Kebijakan kesehatan sangat dekat dengan masalah regulasi hukum yang mengatur hubungan antara pemerintah dengan masyarakat dalam berbagai urusan. Menurut Buse (1997), sektor kesehatan merupakan bagian penting perekonomian di berbagai negara. Sejumlah pendapat menyatakan bahwa sektor kesehatan sama seperti “spons” menyerap banyak sumber daya nasional untuk membiayai banyak tenaga kesehatan. Pendapat yang lain mengemukakan bahwa sektor kesehatan seperti pembangkit perekonomian, melalui inovasi dan investasi di bidang teknologi biomedis atau produksi dan penjualan obat-obatan, atau dengan menjamin adanya populasi yang sehat yang produktif secara ekonomi.
Kesehatan juga dipengaruhi oleh sejumlah keputusan yang tidak ada kaitannya dengan layanan kesehatan misalnya: kemiskinan yang mempengaruhi kesehatan masyarakat, polusi, air yang tercemar atau sanitasi yang buruk. Kebijakan ekonomi seperti pajak tinggi untuk produk tembakau atau alkohol dapat pula mempengaruhi perilaku masyarakat. Kebijakan juga mengenai penyebab mutakhir meningkatnya obesitas di tengah masyarakat antara lain kesediaan makanan cepat saji yang murah namun tinggi kalori, penjualan soft drink di sekolah, juga menurunnya kebiasaan berolahraga. Juga terkait dengan kebijakan pendidikan kedokteran, misalnya insentif untuk residen atau penggunaan kebijakan pelatihan dokter spesialis berbasis rumah sakit.
Dari paparan di atas, terlihat bahwa ilmu manajemen dan ilmu kebijakan mempunyai peran dalam mengatasi masalah-masalah klinis dan kesehatan masyarakat. Berbagai buku teks dan jurnal menyatakan bahwa masalah di lapangan dapat dikurangi dengan aplikasi ilmu kebijakan dan manajemen. Bukti-bukti sudah menunjukkan bahwa ilmu-ilmu seperti kebijakan dan manajemen dapat membantu memecahkan masalah-masalah klinis dan kesehatan masyarakat secara lintas disiplin.
Mengapa buku ini ditulis dengan judul Pengkayaan
Buku ini membahas pertanyaan penting tentang cara mengatasi masalah kesehatan masyarakat dengan pendekatan ilmu lintas disiplin khususnya penggunaan ilmu kebijakan dan manajemen di sektor kesehatan. Bukti di lapangan sudah tegas menyatakan bahwa masalah-masalah klinis dan kesehatan masyarakat membutuhkan ilmu kebijakan dan manajemen. Pertanyaan adalah apakah di universitas terjadi penggunaan ilmu kebijakan dan manajemen untuk ilmu-ilmu klinis dan kesehatan sebagai suatu proses pengkayaan ilmu?
Pengkayaan disini merupakan terjemahan dari Enrichment yang berarti the action of improving or enhancing the quality or value of something (Dictionary). Dengan demikian ada sebuah harapan bahwa pengkayaan ilmu di universitas dapat menambah nilai ilmu pengetahuan untuk menyelesaikan masalah-masalah klinis dan kesehatan masyarakat. Dengan pengkayaan ilmu pengetahuan diharapkan universitas akan lebih cepat dalam membantu mengatasi masalah-masalah klinis dan kesehatan masyarakat.
Sebagai catatan, ilmu kebijakan berasal dari fakultas Ilmu Sosial dan Politik sementara itu ilmu manajemen berasal dari Fakultas Ekonomi dan Bisnis. Kedua ilmu ini bukan asli berasal dari Fakutas Kedokteran atau Kesehatan. Dengan demikian, metode pengembangan termasuk penelitian, berbeda dengan ilmu-ilmu asli di fakultas kedokteran/kesehatan masyarakat.
Hubungan antara kedua kelompok ini diharapkan memberikan pengkayaan di sisi fakultas kedokeran dan juga di sisi fakultas-fakultas lainnya. Untuk di sisi fakultas lain, pengkayaan dalam konteks pengembangan ilmu di bidang kedokteran dan kesehatan. Sementara itu untuk fakultas di luar kedokteran/kesehatan masyarakat diharapkan ada pengkayaan ilmu masing-masing melalui aplikasi di sektor kesehatan.
Dalam proses pengkayaan tersebut, ada pertanyaan penting: dimanakah pengembangan ilmu kebijakan yang diaplikasikan di sektor kesehatan: Apakah di FISIPOL ataukah di Fakultas Kedokteran/Kesehatan Masyarakat. Bagaimana pengembangan ilmu manajemen di sektor kesehatan: apakah di Fakultas Ekonomi dan Bisnis atau di FK/FKM? Andaikata terjadi di fakultas kedokteran, bagaimana hubungannya dengan fakultas lain?.
Buku ini berisikan pengalaman empirik penguatan struktur akademik ilmu kebijakan dan manajemen kesehatan di UGM yang dilakukan dalam kurun waktu 30 tahun lebih (1992-2023). Tujuan penulisan buku adalah:
- Membahas perkembangan struktur fakultas kedokteran UGM yang mengalami sebuah evolusi dalam perluasan spektrum perkembangan ilmu dengan masuknya ilmu kebijakan dan manajemen;
- membahas dinamika proses pengkayaan keilmuan lintas disiplin di UGM untuk mengatasi masalah klinis dan kesehatan masyarakat dalam kurun waktu 35 tahun.
- Membahas kesulitan dan prospek pengkayaan ilmu di masa mendatang untuk menyelesaikan masalah klinis dan masalah kesehatan masyarakat.
Sistematika buku
Dalam perjalanan sebuah Fakultas Kedokteran, dapat terjadi atau tidak terjadi suatu proses pengkayaan untuk penggunaan ilmu manajemen dan kesehatan di sektor kesehatan. Dalam konteks di UGM, terjadi proses yang berjalan cukup panjang, mencakup waktu 30 tahun. Bagian I buku ini membahas pendekatan keilmuan untuk memperkaya ilmu kedokteran dan kesehatan masyarakat di FK UGM. Pengkayaan ini dalam perspektif bahwa ada fakultas kedokteran yang mempunyai pengembangan dan aplikasi ilmu-ilmu klinis, mulai dari ilmu Bedah sampai dengan Ilmu Farmakologi dan Kedokteran Kehakiman. Aplikasi ilmu-ilmu kedokteran ini mampu menghasilkan tenaga dokter yang menguasai ilmu klinis dan praklinis seperti Biokimia dan Fisika Kedokteran. Sebagai pengkayaan ada ilmu kesehatan masyarakat yang memberikan perspektif masyarakat dalam penanganan klinik yang cenderung perorangan. Di dalam perluasan spektrum ini berkembang epidemiologi, ilmu biostatistik, ilmu promosi kesehatan dan perilaku kesehatan.
Di abad ke-21, di berbagai negara maju universitas-universitas terkemuka seperti University of London atau Harvard University mempunyai pengkayaan dengan perluasan spektrum ilmu yang dipelajari dan dikembangkan di kampus kedokteran/kesehatan. Perluasan spektrum yang menonjol adalah melibatkan ilmu manajemen dan ilmu kebijakan yang berasal bukan dari pengembangan ilmu di dalam fakultas kedokteran dan/atau kesehatan masyarakat. Ilmu ini berasal dari fakultas ilmu sosial politik dan ekonomi serta berbagai ilmu sosial lainnya.
Di Harvard Medical School ada Departemen Kebijakan Kesehatan yang didirikan pada 1988 untuk meningkatkan derajat kesehatan melalui riset kebijakan kesehatan yang komprehensif. DI University of London, London School of Hygiene and Tropical Medicine bekerja sama dengan London School of Economics and Political Sciences membuat berbagai unit pendidikan dan riset terkemuka di level global sejak awal 1980-an. Pengkayaan ilmu terjadi sejak 1980-an di fakultas-fakultas kedokteran global tersebut.
Sejak berdiri di tahun 1946, penambahan spektrum perkembangan keilmuan di FK UGM ada beberapa periode pengembangan FK-UGM mempunyai berbagai fase yang akan diuraikan di Bagian 1. Ada berbagai periode yang tercatat. Ada periode Ilmu-Ilmu Klinis dan Praklinis. Periode ini terjadi sebelum tahun 1980 dimana FK-UGM mempunyai ciri terbatas pada ilmu klinik dan preklinik. Selanjutnya di awal dekade 1980-an terdapat 2 proyek besar yaitu dari Yayasan Rockefeller dan dari HEDERA (Nuffic Belanda). Periode ini merupakan masa krusial dimana terjadi pengiriman besar-besaran tenaga dosen muda ke Amerika Serikat, Eropa, dan Australia.
Tercatat terjadi Gelombang 1 pengkayaan ilmu dimana ada pengaruh epidemiologi klinis dan manajemen program dalam pengembangan ilmu kedokteran di FK-UGM. Periode ini ditandai ketika para dosen yang pulang dari Amerika Serikat dengan beasiswa Rockefeller Foundation di tahun 1980-an memulai perkembangan baru. Ilmu pertama yang masih asli di kesehatan adalah epidemiologi klinis dengan motor CEU, bekerja sama dengan RSUP Dr. Sardjito. Berikutnya adalah ilmu manajemen yang dikelola di proyek CHCC yang dikembangkan oleh NUFFIC dan kemudian oleh Ford Foundation dan CIDA (Canada). Bagian ini terutama membahas mengenai epidemiologi klinik dan manajemen program sebagai pengkayaan ilmu kedokteran dan menghasilkan berbagai pengaruh besar.
Periode ini yang diawali di tahun 1990-an awal mendorong adanya Gelombang 2 pengkayaan ilmu dimana terjadi perluasan spektrum ke ilmu manajemen dan kebijakan. Gelombang kedua ini perubahan ditandai dengan kepulangan dosen-dosen muda FK-UGM berada di tahun 1990-an awal dan ditandai dengan periode pengembangan Ilmu Kebijakan dan Manajemen di IKM melalui pengembangan minat-minat utama yang menggunakan ilmu manajemen, dan diikuti dengan ilmu kebijakan. Pengembangan secara struktural dan isi dilakukan di FK, bukan di FEB atau di FISIPOL. Namun dalam pengembangannya ada dukungan kuat dari person-person yang ada di kedua fakultas.
Kehadiran Departemen Kebijakan dan Manajemen Kesehatan pada 2016 menunjukkan bahwa pengkayaan ilmu berhasil melembaga seperti yang terjadi di Harvard Medical School tahun 1988. Departemen KMK ini didirikan masih dalam klaster Ilmu Kesehatan Masyarakat. Dengan perkembangan berbagai minat, di tahun 2010-an terasa sekali bahwa Departemen Kesehatan Masyarakat menjadi sangat sesak, dan perlu ada pengembangan baru melalui adanya klaster Kesehatan Masyarakat yang diharapkan mengampu ilmu kebijakan dan manajemen yang ada di pinggiran agar mendapat tempat secara struktural dan metodologi di FK-UGM. Kegiatan ini dimulai dengan melihat perkembangan di LSHTM dan di Harvard Medical School. Sejak itu dimulai persiapan untuk mendirikan Departemen Kebijakan dan Manajemen Kesehatan. Dengan berdirinya Departemen Kebijakan dan Manajemen Kesehatan, spektrum keilmuan di bidang kedokteran melebar, dan menyerupai apa yang terjadi di negara-negara maju.
Di dalam Bagian 1 ini dibahas bagaimana isi ilmu manajemen dan kebijakan dikembangkan di awal. Pengkayaan ilmu-ilmu asli ini dimulai dari ilmu manajemen RS dengan ditambah bantuan dari dosen-dosen fakultas ekonomi dan psikologi untuk manajemen SDM. Kasus S2 Magister Manajemen RS di Prodi IKM di tahun 1992 dan Kursus Manajemen Stratejik untuk RS-RS pemerintah pusat dan daerah di tahun 1995-1999 menjadi awal penggunaan ilmu manajemen secara mendalam di kalangan kedokteran. Hal ini dilanjutkan dengan penguatan ilmu Asuransi Kesehatan. Bekerjasama dengan PT Askes Indonesia, dan mengirimkan tenaga-tenaga muda untuk mendalami ilmu asuransi kesehatan di USA. Pada Bab 1.2 dibahas pengembangan ilmu manajemen di sektor kesehatan.
Penguatan Kebijakan Kesehatan dilakukan melalui PKMK dan KMPK (S2) serta KPMAK. Spektrum keilmuan di FK UGM melebar untuk memecahkan masalah-masalah klinis dan kesehatan masyarakat, yang dimulai secara mendalam di akhir tahun 1990-an dan ditulis dalam pidato pengukuhan Laksono Trisnantoro di tahun 2005. Pelebaran spektrum ini kemudian membuat pertanyaan baru yang menjadi tantangan di masa depan: bagaimana hubungan Departemen HPM dengan departemen-departemen lain dan fakultas-fakultas lain di UGM. Isu ini akan dibahas pada Bagian 3 buku ini.
Selanjutnya Bagian 2 membahas penguasaan ilmu manajemen dan kebijakan yang semakin baik dalam tataran akademik yang kemudian diterapkan di lapangan yang mempunyai masalah. Bab 2 ini membahas berbagai penggunaan ilmu di luar kedokteran dan kesehatan masyarakat untuk mengatasi masalah-masalah klinis dan kesehatan masyarakat. Logika penggunaan ilmu tersebut dapat dilihat dalam proses panjang selama 30 tahun.
Bab 2.1. membahas penggunaan ilmu kebijakan dan manajemen untuk mengatasi masalah akses. Di dalam Bab ini akan dibahas aplikasi ilmu kebijakan dan manajemen dalam Kasus Sister Hospital di NTT untuk meratakan pelayanan KIA.
Bab 2.2. membahas penggunaan ilmu kebijakan dan manajemen untuk mengatasi masalah Bencana Tsunami di Aceh.
Bab 2.3 membahas penggunaan ilmu kebijakan dan manajemen untuk mengatasi masalah mutu pelayanan dalam kasus JKN.
Penggunaan Ilmu Kebijakan dan Manajemen untuk membantu klinisi dibahas di Bab 2.4. Setelah 15 tahun ilmu kebijakan Penggunaan Ilmu Kebijakan dan Manajemen digunakan untuk mengatasi masalah klinis yang berdampak pada kesehatan masyarakat, untuk pertama kalinya penggunaan ilmu kebijakan dan manajemen dilakukan secara masif di masalah klinis. Tujuan program untuk menurunkan kematian ibu dan bayi. Kerja sama antara klinisi dengan dosen dan konsultan manajemen kesehatan dilakukan dalam menyusun Manual Rujukan untuk KIA. Dalam penyusunan Manual Rujukan ini, dialog antara klinisi dengan pakar kebijakan dan manajemen berlangsung secara mendalam dan menghasilkan dokumen yang dipergunakan untuk pegangan operasional. Pengembangan dilakukan di beberapa tempat, namun kemudian terpotong oleh pandemi COVID-19. Dalam pelaksanaan COVID-19 juga dilakukan support antara kelompok bencana dengan klinisi ahli COVID-19. Selanjutnya penggunaan ilmu kebijakan dan manajemen dilakukan di program DM di Balikpapan dan juga pendanaan refraksi mata.
Bab 2.5 membahas mengenai bagaimana mengatasi masalah secara lintas sektor dengan dukungan ilmu lain. Ada 2 topik yang dibahas yaitu (1) UU dan Pendidikan Kedokteran 2013 & RUU Kesehatan 2023. Tinjauan Sejarah Organisasi Profesi; dan (2) Ketahanan Industri Obat dan Alkes.
Di tahun 2010, penggunaan ilmu manajemen masuk ke frontier baru yang dalam Knowledge Management dan penggunaan Community of Practice yang dibahas di Bab 2.6. Sejak tahun 2010 dilakukan eksperimen menggunakan platform digital untuk mengembangkan pengelolaan pengetahuan di sektor manajemen terutama yang menyangkut kebijakan dan manajemen kesehatan. Kegiatan ini dimulai dengan penggunaan dana untuk menyusun website kebijakan kesehatan. Selanjutnya dalam konteks penyusunan kebijakan berbasis bukti, dikembangkan penggunaan pengelolaan data untuk analisis kebijakan kesehatan melalui program DaSK.
Bagian 3 membahas berbagai kesulitan dalam proses pengkayaan yang terjadi selama lebih dari 30 tahun, dan bagaimana prospek ke depannya.
Penggunaan ilmu kebijakan dan manajemen serta ilmu-ilmu sosial dalam mengatasi masalah klinis dan kesehatan masyarakat tidak lepas dari kesulitan. Dipandang dari perencanaan awal di tahun 1989, apa yang dikerjakan oleh dr. Rossi Sanusi, MPA, PhD dengan mengirimkan dosen-dosen muda ke luar negeri merupakan keputusan yang visioner. Ilmu klinis dan kesehatan masyarakat dapat didukung oleh ilmu ekonomi dan ilmu-ilmu sosial lainnya.
Akan tetapi dalam pelaksanaan di tahun 1990-an sampai 2020-an, terlihat bahwa ada kesulitan-kesulitan dalam pengalaman empirik. Inovasi pengembangan dilakukan secara spontan dengan inisiatif personal. Inovasi penggunaan ilmu lintas disiplin untuk mengatasi masalah klinis dan kesehatan masyarakat tidak disiapkan dalam sebuah rancangan detail dan jangka panjang secara kelembagaan oleh fakultas atau universitas.
Rekrutmen dan pengembangan staf muda untuk kebijakan dan manajemen di FK UGM dilakukan dengan pendekatan “kesempatan” bukan by design. Tidak ada perencanaan bersama antar fakultas untuk merekrut calon dosen, membina karier dan mengembangkan sebagai Professor bersama. Intinya hubungan dengan dosen fakultas lain dilakukan secara personal, bukan berdasarkan desain antar fakultas.
Akibat tidak adanya perencanaan resmi di level fakultas dan universitas, pernah terjadi penolakan karena sebagian dosen di fakultas kedokteran tidak memahami peranan ilmu kebijakan dan manajemen di kedokteran. Pendapat yang menyatakan bahwa ilmu ini harus berada di FISIPOL dan FEB pernah dominan di awal tahun 2000-an. Situasi ini menyulitkan pengembangan dan rekrutmen staf muda untuk belajar ilmu kebijakan dan manajemen di sektor kesehatan. Beruntung ada dosen senior FK UGM yang mendukung keberadaan ilmu kebijakan dan manajemen.
Bagian 3 membahas pula Kebijakan Transformasi Kesehatan dan kebutuhan aplikasi ilmu kebijakan dan manajemen pada 2023, Kementerian Kesehatan merumuskan kebijakan Transformasi Kesehatan . Dengan pendekatan transformasi ini, yang akan didukung oleh UU Kesehatan OBL, penggunaan ilmu kebijakan dan manajemen sangat dibutuhkan. Berbagai masalah klinis dan kesehatan masyarakat prioritas membutuhkan kegiatan lintas ilmu untuk memecahkan masalahnya. Contoh adalah jantung, stunting, kanker dan lain-lain. Kegiatan ini membutuhkan aplikasi lintas ilmu yang memadukan antar departemen di perguruan tinggi kedokteran dan kesehatan, serta lintas fakultas.
Bab terakhir berupa usulan solusi kelembagaan di fakultas dan universitas untuk memperkuat proses pengkayaan ilmu untuk mengatasi masalah klinis dan kesehatan masyarakat. Bab ini membahas apa solusi kelembagaan untuk memperkuat fondasi kerja sama lintas ilmu antar Departemen di FK-KMK UGM dan antar fakultas di UG. Tantangannya adalah bagaimana melembagakan usaha-usaha ini dengan masuk ke struktur akademik yang baik, termasuk memberikan pilihan naik karir akademik bagi dosen yang memutuskan untuk bekerja lintas ilmu. Hal ini tentunya memerlukan inovasi misalnya Pengembangan jalur akademik lintas departemen dalam satu fakultas, dan pengembangan jalur akademik lintas departemen. lintas fakultas dalam satu universitas. Dalam kerja sama lintas fakultas diharapkan sektor kesehatan dikembangkan oleh faculty members dengan joint appointment.
Bagian Penutup menguraikan perubahan selama 30 tahun ini menunjukkan bahwa pengkayaan ilmu-ilmu kedokteran/kesehatan masyarakat dengan ilmu kebijakan dan manajemen kesehatan merupakan proses yang relevan untuk memecahkan masalah klinis dan kesehatan masyarakat.
- Perkembangan masalah klinis dan kesehatan masyarakat semakin kompleks dengan bertambahnya penduduk, meningkatnya teknologi kedokteran, semakin berkurang secara relatif sumber dana kesehatan, sampai ke sistem jaminan kesehatan.
- Ilmu-ilmu di luar kedokteran dan kesehatan masyarakat perlu dipelajari dari disiplin lain. Hal ini dapat dicermati dari semakin banyaknya program pendidikan dan pelatihan tenaga kesehatan, dan penelitian yang bekerja secara lintas ilmu.
- Pertanyaan pentingnya adalah bagaimana struktur keilmuan di universitas-universitas: Apakah satu fakultas kesehatan akan mempunyai semuanya,. ataukah terjadi hubungan yang cross-faculty.
Hal ini sangat relevan ketika ada 90-an universitas di Indonesia yang menyelenggarakan pendidikan kedokteran, namun jarang yang mempunyai Departemen Kebijakan dan Manajemen Kesehatan seperti yang ada di FK-KMK UGM. Departemen yang pasti ada; IKM. Pertanyaan pentingnya apa opsi pengembangannya?
Ada 2 opsi besar terkait dengan ada tidaknya Departemen Kebijakan dan Manajemen Kesehatan:
Opsi 1: Menggunakan model pengembangan di FK-KMK UGM dimana bagian IKM menjadi sebuah klaster dengan 3 departemen dimana ada Departemen Kebijakan dan Manajemen. Walaupun mempunyai departemen sendiri, ternyata masih belum cukup. Masih membutuhkan kerja sama dengan fakultas-fakultas lain terkait untuk menyelesaikan masalah-masalah klinis dan kesehatan masyarakat.
Opsi 2: Apakah ilmu kebijakan dan manajemen tetap berada di IKM, tidak membentuk Departemen Kebijakan dan Manajemen tapi menggunakan tenaga-tenaga pendidikan dan peneliti dari departemen dan fakultas lain. Sebagai catatan di berbagai universitas, di sebagian fakultas kesehatan masyarakat yang terpisah dari fakultas kedokteran banyak yang mempunyai Departemen Kebijakan dan Manajemen/Administrasi Kesehatan.
Bagian 1: Pengkayaan Ilmu Kedokteran dan Kesehatan Masyarakat
Bagian I buku ini membahas pendekatan keilmuan untuk memperkaya ilmu kedokteran dan kesehatan masyarakat di FK UGM. Pengkayaan ini dalam perspektif bahwa pada awalnya sebuah Fakultas Kedokteran mempunyai pengembangan dan aplikasi ilmu-ilmu klinis dan preklinis, mulai dari ilmu Anatomi, Bedah sampai dengan Ilmu Farmakologi dan Kedokteran Kehakiman. Aplikasi ilmu-ilmu kedokteran ini tenaga menghasilkan tenaga dokter handal yang menguasai ilmu klinis dan pre klinis. Sebagai tambahan ada ilmu kesehatan masyarakat yang memberikan perspektif lain dalam penanganan klinik yang cenderung perorangan. Hal ini juga merupakan pengkayaan keilmuan.
Di FK UGM, pengkayaan ilmu memberikan penambahan spektrum ilmu yang dipelajari dan dikembangkan di Fakultas Kedokteran. Perluasan spektrum ini dimulai dari penggunaan ilmu-ilmu kesehatan masyarakat yang menggunakan prinsip penanganan tidak individual untuk mengatasi masalah kedokteran dan kesehatan masyarakat. Di dalam perluasan spektrum ini berkembang epidemiologi dan ilmu biostatistik.
Selanjutnya di dalam ilmu kesehatan masyarakat, berkembang perluasan spektrum yang melibatkan ilmu manajemen dan ilmu kebijakan yang berasal bukan dari ilmu-ilmu di dalam Fakultas Kedokteran dan/ atau Kesehatan Masyarakat. Ilmu ini berasal dari Fakultas Ilmu Sosial Politik dan Ekonomi serta berbagai ilmu sosial lainnya. Bagian 1 buku ini membahas proses pengkayaan dan materi pokok ilmu manajemen dan kebijakan. Ada 3 Bab di Bagian 1 ini. Bab 1 membahas Gelombang Pengkayaan Ilmu di FK UGM sejak tahun 1970-an. Bab 2 membahas penggunaan ilmu manajemen yang kontroversial di awal proses pengkayaan. Bab 3 membahas penggunaan ilmu kebijakan yang menyusul penggunaan ilmu manajemen di sektor kesehatan.
Bab 1. Gelombang Pengkayaan Ilmu di FK UGM
Dipandang dari pengkayaan keilmuan di FK UGM ada beberapa periode yang dapat diidentifikasi di FK-UGM yaitu (1) Pertumbuhan Ilmu-Ilmu Klinis dan Praklinis; (2) Gelombang 1 pengkayaan ilmu melalui pengaruh epidemiologi dan manajemen program: (3) Gelombang ke-2 pengkayaan ilmu melalui aplikasi ilmu kebijakan dan manajemen. Ada berbagai gelombang pengkayaan ilmu misalnya melalui jalur biomedik atau pendidikan kedokteran, akan tetapi tidak dibahas dalam buku ini.
Periode pertama terjadi sebelum tahun 1980 dimana pengembangan ilmu di FK UGM mempunyai ciri masih terbatas pada ilmu klinik dan preklinik. Kondisi FK UGM pada peride sebelum tahun 1980-an masih berada dalam situasi belum mengembangkan kemampuan ilmunya. Hal ini terjadi mungkin karena situasi pengembangan kampus yang baru di awal pengembangan secara fisik, dan masih belum stabilnya keilmuan di level fakultas. Situasi keuangan negara juga belum mempunyai kapasitas untuk pengembangan kampus kedokteran secara baik. Sementara itu masalah-masalah kesehatan masyarakat sudah membutuhkan penanganan yang komprehensif seperti ditulis oleh seorang ahli sejarah, Bahauddin tentang tentang masalah-masalah kesehatan masyarakat Indonesia antara tahun 1951-1974. Dalam tulisannya, Bahauddin membahas mengenai berbagai kebijakan nasional untuk mendorong pelayanan kesehatan ke pedesaan. Hal-hal seperti ini belum banyak dibahas oleh perguruan tinggi kedokteran.
FK UGM sendiri belum mempunyai program penelitian dan pendidikan yang tercatat dalam sejarah yang tidak terbatas pada pengembangan ilmu kedokteran saja. Situasi ini dapat dipahami jika melihat riwayat pendirian FK-UGM. Berdasarkan sejarah pendidikan tinggi kedokteran Indonesia, di masa pasca kemerdekaan terjadi suatu perpindahan pusat pendidikan dari ibukota dengan kampus yang lengkap ke pedalaman di Jawa Tengah dengan segala kekurangannya. Setelah perpindahan tersebut, pada tanggal 4 Maret 1946 secara resmi dibuka PTK bagian Klinik di Surakarta dan tanggal 5 Maret 1946 PTK bagian pre klinik dibuka di Klaten. Daerah Klaten merupakan daerah yang sangat tertinggal dibanding kota Jakarta. Pada tanggal 20 Mei 1949 di pendopo Kepatihan Yogyakarta diadakan rapat persiapan pemindahan ke Yogyakarta. Pada tanggal 1 November 1949, Perguruan Tinggi Kedokteran (PTK) Yogyakarta berhasil diresmikan. Tanggal tersebut merupakan awal perkuliahan secara resmi bagi Perguruan Tinggi Kedokteran, Kedokteran Gigi dan Farmasi yang dipimpin oleh Prof. Sardjito dengan 105 Mahasiswa.
Tempat kuliah di komplek Mangkubumen yang sebenarnya bangunannya tidak diperuntukkan untuk perkuliahan. Pendopo yang terbuka diberi sekat dan dinding dari kayu yang tidak permanen dijadikan ruang kuliah utama yang dilengkapi 2 papan tulis besar dan bangku-bangku sederhana. Ruang serba guna untuk upacara pemberian diploma atau wisuda, kamar kereta menjadi poliklinik, kamar penjaga menjadi laboratorium bakteriologi, dapur menjadi laboratorium kimia, kandang kuda menjadi rumah sakit, dan lain-lain. Sementara itu untuk rumah dosen menyewa di jalan Colombo.
Pada tanggal 7 Desember 1949, Perguruan Tinggi Kedokteran, Kedokteran Gigi, dan Farmasi digabungkan dengan perguruan tinggi-perguruan tinggi di sekitar Yogyakarta. Penggabungan ini disahkan pemerintah berdasarkan Peraturan Pemerintah Nomor 23 Tanggal 16 Desember 1949. Berdasarkan peraturan ini, secara resmi Universitas Gadjah Mada telah berdiri yang memilih tanggal 19 Desember 1949 sebagai hari kelahirannya. Menurut peraturan yang dilaksanakan melalui Peraturan Menteri Pendidikan, Pengajaran dan Kebudayaan Nomor 6403/A Tahun 1950 ini, Universitas Gadjah Mada pada awal penyelenggaraannya memiliki 6 Fakultas, yaitu 1) Fakultas Kedokteran, Kedokteran Gigi, dan Farmasi; 2) Fakultas Hukum, Sosial, dan Politik; 3) Fakultas Teknik; 4) Fakultas Sastra, Pedagogik, dan Filsafat; 5) Fakultas Pertanian; dan 6) Fakultas Kedokteran Hewan.
Selama melakukan perkuliahan di Mangkubumen komplek Ngasem, Fakultas Kedokteran, Kedokteran Gigi, dan Farmasi mengalami beberapa kali perubahan kelembagaan. Berdasarkan SP Menteri PP dan K Nomor 53759/Kab tanggal 19 Desember 1955, Farmasi memisahkan diri dan membentuk fakultas baru. Lima tahun kemudian tepatnya tanggal 29 Desember 1960, Fakultas Kedokteran dan Kedokteran Gigi terbagi menjadi 2 Fakultas yaitu Fakultas Kedokteran dan Fakultas Kedokteran Gigi berdasarkan SP Menteri PP dan K Nomor 109071/UU.
Terlihat di masa tersebut, FK UGM masih mengalami perubahan-perubahan ilmu di level fakultas. Pengembangan dan pengayaan ilmu belum terjadi. Hal yang terjadi justru pemisahan antara farmasi dengan kedokteran dan kedokteran gigi dari kedokteran. Dalam konteks ilmu, terjadi fragmentasi di dalam ilmu yang seharusnya menjadi satu kesatuan. Sebagai contoh di berbagai negara maju, Kedokteran dan Kedokteran Gigi sering berada di satu fakultas misalnya di Harvard University dimana Faculty of Medicine terdiri dari Medical School dan Dental School. Melbourne University menggabungkan berbagai ilmu dalam Faculty of Medicine, Dentistry, and Health Sciences.
Dengan berkembangnya FK UGM sebagai lembaga pendidikan, disadari bahwa komplek Kraton menjadi kurang memadai dan representatif sebagai tempat perkuliahan kedokteran. Sebenarnya sejak tahun 1950 sudah ada upaya untuk membangun gedung baru untuk tempat perkuliahan di Bulaksumur dan Sekip. Rencana itu baru terlaksana dengan diresmikannya gedung pusat UGM pada tanggal 19 Desember 1959. Pembangunan gedung Fakultas Kedokteran di Sekip sudah direncanakan sejak tahun 1954. Akan tetapi karena situasi politik dan kemampuan dana pemerintah terbatas, rencana tertunda terus. Pada tahun 1974, sebagian besar gedung-gedung Fakultas Kedokteran berhasil diselesaikan. Rektor sudah menyatakan bahwa perkuliahan sudah bisa dilakukan di Bulaksumur dan Sekip, tetapi baru pada tahun 1982 keseluruhan perkuliahan Fakultas Kedokteran bisa diselenggarakan di Sekip. Selama di Sekip, pembangunan gedung-gedung baru tetap dilakukan yang disesuaikan dengan kebutuhan dan perkembangan zaman.
Gelombang 1 Pengkayaan
Di tahun 1970-an dan awal dekade 1980-an terdapat 2 proyek besar yaitu dari Yayasan Rockefeller dan dari HEDERA (Nuffic Belanda). Periode ini merupakan masa krusial dimana terjadi pengiriman banyak tenaga dosen muda ke Amerika Serikat, Eropa, dan Australia. Terjadi modernisasi dan internasionalisasi FK UGM, sesuai dengan pengalaman belajar dan hubungan internasional generasi-generasi dosen. Perkembangan generasi-generasi di FK UGM pada masa 40 tahun terakhir yang dapat dilihat pada gambar di bawah ini:
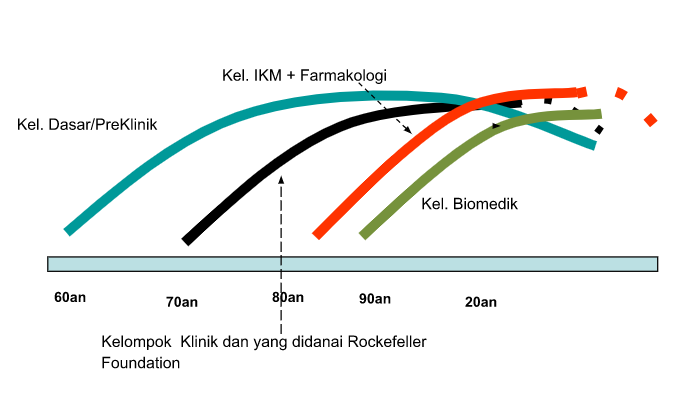
Gambar 1. Perkembangan generasi-generasi di FK UGM pada masa 40 tahun terakhir (Referensi: Sejarah Fakultas Kedokteran UGM 1946-2016, Emilia, Ova)
Dalam gambar tersebut, generasi dosen berpengaruh di tahun 1960-an banyak berasal dari bagian-bagian praklinis yang kemudian pensiun di sekitar tahun 80-an dan 90-an. Generasi berikutnya adalah para klinisi yang mempelajari epidemiologi dengan dukungan dana proyek Rockefeller. Selanjutnya di tahun 1980-an, banyak dosen IKM yang dikirim ke LN untuk mempelajari ilmu-ilmu sosial yang kelak akan memperkaya ilmu-ilmu klinis dan kesehatan masyarakat.
Pada tahun 1960-an, bagian-bagian preklinik FK UGM merupakan bagian yang sangat kuat kepemimpinannya. Hal ini tidak lepas dari sejarah kepindahan dari Jakarta dan situasi di Yogyakarta yang secara klinis, pasiennya tidak sebanyak di kota besar seperti Jakarta dan Surabaya. Dosen-dosen senior banyak dari kelompok pre klinis yang kemudian pensiun di sekitar tahun 1980-an. Pada tahun 1970-1980 awal banyak dosen yang dikirim ke luar negeri melalui kerja sama dengan Rockefeller Foundation. Kelompok ini fokus pada pengembangan ilmu epidemiologi klinik.
Pada dekade 1970-an para klinisi dan staf IKM dikirim ke Amerika melalui Program yang didanai oleh Rockefeller Foundation. Dekade ini merupakan awal dari internasionalisasi FK UGM secara bermakna. FK-UGM berubah menjadi fakultas kedokteran di pedalaman yang mempunyai hubungan internasional. Tenaga-tenaga dosen asing yang didanai oleh Rockefeller Foundation dan juga dari NUFFIC Belanda bekerja di kampus FK UGM.
Kelompok yang belajar di luar negeri ini kembali pada awal tahun 1980-an dan mengembangkan 2 kegiatan besar yaitu Clinical Epidemiology Unit dan CCHC (PPKK, Program Pendidikan Kedokteran Komunitas). CEU merupakan unit yang bersifat internasional karena menjadi anggota INCLEN yaitu International Clinical Epidemiology Network. PPKK menjadi pioneer untuk pendidikan dokter yang menggunakan Problem Based Learning dipimpin oleh dr. Rossi Sanusi dan manajemen program. Kegiatan PPKK juga sangat internasional karena didukung oleh berbagai organisasi di Belanda, Kanada, dan filantropi Amerika Serikat. Kegiatan ini menjadi Gelombang 1 pengkayaan ilmu kedokteran dengan menekankan pada ilmu epidemiologi klinik, dan manajemen program.
Gelombang 2 Pengkayaan
Pada akhir dekade 1980-an sebagian dosen generasi muda (berumur 20-an akhir dan 30-an, sebagian besar dari IKM) berangkat ke luar negeri dengan dana dari proyek HEDERA/NUFFIC, PAU Bank Dunia, SIDA, dan berbagai sumber lainnya. Para dosen muda ini dikirim sebagian ke Australia, Inggris, Jepang dan kemudian ke Swedia dan kembali secara bertahap pada awal 1990-an sampai akhir 1990-an. Kelompok ini banyak berperan dalam mengembangkan S2 IKM, berbagai pusat penelitian yang didirikan pada tahun 1990-an akhir seperti Pusat Manajemen Pelayanan Kesehatan dan Pusat Kedokteran Tropis. Kelompok ini juga terus menjalankan berbagai pembaruan pendidikan FK UGM dengan pola Problem Based Learning. Di kalangan dosen-dosen muda ini ada 2 kelompok pengiriman dosen:
1. Pengiriman dosen dengan tujuan memperdalam ilmu-ilmu kedokteran
Pada periode ini dengan dana QUE Project dikirim berbagai dosen untuk pengembangan pendidikan kedokteran. Tiga dosen melanjutkan S3 ke luar negeri (2 Inggris dan 1 Australia, 2 dari Bagian Pendidikan dan 1 dari IKM), dan 2 dosen S3 dalam negeri (Ilmu Kedokteran Dasar dan Klinik). Medical Education menjadi sentral pengiriman dan menjadi ilmu yang memperkaya spektrum ilmu di fakultas kedokteran.
Dalam kelompok pendalaman ilmu klinis pada tahun 1990-an akhir banyak dikirim dosen-dosen muda untuk belajar Biomedik di Jepang. Namun ada problem dalam efektivitas setelah selesai pendidikannya. Saat pulang ada berbagai permasalahan seperti laboratorium dan dana riset yang kurang. Sebagian PhD muda Biomedik masuk ke Bagian Klinik untuk menjadi residen. Status residen ternyata menimbulkan masa sulit untuk menjalankan fungsi sebagai pembimbing S3 selama beberapa tahun [1]. Pengembangan ilmu dengan pendalaman ini banyak terkendala infrastruktur teknologi. Namun kelompok Biomedik ini memberikan juga pengkayaan ilmu ke fakultas kedokteran, namun tidak ditulis di buku ini.
2. Pengiriman dosen untuk mempelajari ilmu-ilmu di luar kedokteran dan kesehatan masyarakat
Di kelompok ini ada beberapa dosen muda yang dikirim untuk mempelajari ilmu-ilmu sosial di luar ilmu yang sudah ada, antara lain Ekonomi Kesehatan, Kebijakan dan Manajemen Kesehatan, KIA, dan Sosiologi Kesehatan. Pengiriman ini didukung oleh beasiswa HEDERA untuk S2 di MSc dalam Ekonomi Kesehatan di Faculty of Economics and Related Studies di University of York Inggris di tahun 1988 dan Sosiologi Kedokteran. Juga berbagai beasiswa dari Swedia untuk belajar MPH.
Misi yang dijalankan para dosen yang kembali dari pendidikan S3 di luar negeri adalah mengembangkan pasca sarjana dan penelitian di bidang kebijakan dan manajemen kesehatan. Hal ini merupakan proses pengkayaan ilmu-ilmu yang sudah ada. Tercatat ada 5 unit kegiatan pendidikan di level pascasarjana yang dikembangkan dalam kurun waktu 30 tahun. Juga ada satu pusat studi yang dibangun. Terakhir adalah pendirian Departemen Kebijakan dan Manajemen Kesehatan.
Pendirian unit pendidikan di pasca sarjana
Di awal tahun 1990-an, dilakukan persiapan untuk mengembangkan minat manajemen rumah sakit di Program Studi S2 IKM. Pada waktu itu dosen FK UGM bersama para dosen Fakultas Ekonomi UGM membahas pertanyaan penting: Apakah mendirikan minat Manajemen Rumah Sakit di Fakultas Kedokteran ataukah mengembangkan di Fakultas Ekonomi. Rapat-rapat dengan dosen Fakultas Ekonomi UGM menghasilkan keputusan bahwa sebaiknya manajemen rumah sakit dikembangkan di FK UGM dengan bantuan dari dosen-dosen Fakultas Ekonomi UGM.
Dalam sejarah di UGM hal ini merupakan rapat lintas fakultas yang menghasilkan keputusan penting yaitu pendirian Magister Manajemen Rumah Sakit sebagai salah satu Minat Utama ditetapkan bersama di Fakultas Kedokteran. Dosen-dosen IKM yang waktu itu hanya sedikit mempelajari Kebijakan dan Manajemen Kesehatan memulai Program S2 MMR dengan didukung oleh dosen-dosen Fakultas Ekonomi, FISIPOL dan Fakultas Psikologi dan fakultas Teknik jurusan Sipil dan Arsitektur UGM. Kurikulum mirip dengan Magister Manajemen di Fakultas Ekonomi. Keputusan ini secara praktis merupakan pengkayaan ilmu kedokteran dan kesehatan masyarakat oleh ilmu-ilmu manajemen dan ilmu-ilmu lainnya.
Kegiatan mengajar juga didukung oleh dosen-dosen tamu dari RS pemerintah dan swasta yang pada waktu itu sangat fleksibel pengelolaannya. Sistem NIDK belum diberlakukan. Program ini menjadi titik awal pengembangan S2 IKM menjadi lebih diterima oleh pengguna dengan jumlah mahasiswa pertama kali sekitar 20 orang.
Setelah manajemen rumah sakit sukses dijalankan di lapangan, tuntutan pembelajaran dari lapangan adalah untuk pimpinan Dinas Kesehatan dan Puskesmas. Oleh karena itu di tahun 1996, dimulai kegiatan minat baru Kebijakan dan Manajemen Pelayanan Kesehatan (KMPK). Peserta pertama paling banyak dari provinsi Jawa Tengah. Minat ini banyak menggunakan ilmu kebijakan dalam sektor kesehatan.
Perubahan di tingkat lokal juga mempengaruhi kebutuhan kompetensi tenaga kesehatan di Indonesia. Jaminan Kesehatan Nasional (JKN) dimulai sejak Januari 2014 berdampak pada pengelolaan pelayanan kesehatan di tingkat primer maupun tingkat lanjutan. Diperlukan tenaga kesehatan yang memahami kebijakan dan manajemen kesehatan untuk beradaptasi terhadap perubahan sistem kesehatan nasional. Untuk itu minat utama Kebijakan Pembiayaan dan Manajemen Asuransi Kesehatan didirikan. Minat utama Sistem Informasi Manajemen Kesehatan didirikan untuk mendukung berbagai lembaga kesehatan yang semakin pesat menggunakan teknologi informasi dan komunikasi.
Setelah 25 tahun pembelajaran kebijakan dan manajemen berada di Prodi IKM, pada tahun 2020 berdiri Prodi S2 Kebijakan dan Manajemen Kesehatan.
Prodi ini tetap berada di bawah klaster kesehatan masyarakat FK UGM yang namanya berganti menjadi Fakultas Kedokteran, Kesehatan Masyarakat dan Keperawatan. Kurikulumnya fokus pada mengembangkan kajian tentang kebijakan dan manajemen kesehatan.
Untuk kebijakan membahas hubungan antara pemerintah dan swasta, distribusi kewenangan dan tanggung jawab antar berbagai level pemerintah, hubungan antara penyusunan kebijakan dan pelaksanaannya, ideologi kebijakan dan makna reformasi kesehatan. Dalam konteks ilmu kebijakan, membahas berbagai aspek manajemen seperti perencanaan dan pelaksanaan kebijakan kesehatan, sampai ke berbagai soft skills dalam mengelola program dan organisasi.
Mengapa program studi ini berdiri (Referensi dari Dokumen Akreditasi HPM). Ada berbagai alasan menarik. Pertama adalah perkembangan masalah kesehatan dan permintaan pasar kerja. Masalah kesehatan semakin kompleks dengan perkembangan teknologi pelayanan yang sangat cepat, jenis dan jumlah penyakit yang bertambah cepat, meningkatnya kompleksitas sosial dan modernisasi kehidupan, sampai terbatasnya sumber daya untuk pelayanan kesehatan. Masalah kesehatan klinis dan kesehatan masyarakat yang dihadapi bangsa Indonesia berbeda dengan situasi di tahun 1960-an.
Kedua, dalam usaha mengatasi masalah klinis dan kesehatan masyarakat ada berbagai kebutuhan untuk SDM yang kompeten dalam menyusun kebijakan dan menjalan manajemen kesehatan. Kelompok tenaga kesehatan masyarakat merupakan salah satu jenis ketenagaan yang diperlukan yang dapat terdiri atas epidemiolog kesehatan, tenaga promosi kesehatan dan ilmu perilaku, pembimbing kesehatan kerja, tenaga administrasi dan kebijakan kesehatan, tenaga biostatistik dan kependudukan, tenaga kesehatan reproduksi dan keluarga dan tenaga sistem informasi kesehatan (PP No 46 tahun 2014 tentang Sistem Informasi Kesehatan). Dalam konteks sistem kesehatan situasi lapangan kerja untuk lulusan Program Studi S2 Kebijakan dan Manajemen Kesehatan dapat dibagi menjadi kelompok Regulator dan Operator.
Regulator adalah lembaga yang menyusun kebijakan dan menjamin pelaksanaannya. Contoh antara lain Kementerian Kesehatan, Dinas Kesehatan Provinsi dan Kabupaten. Saat ini tercatat ada 514 dinas kesehatan kabupaten dan 34 dinas kesehatan provinsi. Badan Pengawas Obat dan Makanan juga berfungsi sebagai regulator sektor obat dan makanan. BPOM mempunyai banyak SDM yang membutuhkan pendidikan pasca sarjana. Kompetensi sumber daya manusia kesehatan yang dibutuhkan oleh regulator sistem kesehatan antara lain kemampuan untuk mengambil keputusan yang mampu membuat kebijakan yang tepat, adil dan bermanfaat bagi masyarakat.
Pihak operator seperti organisasi Rumah Sakit Umum/ Khusus/ Jiwa, Puskesmas, Klinik, Apotik, Penyedia asuransi swasta komersial, Badan Penyelenggara Jaminan Sosial (BPJS), Lembaga Swadaya Masyarakat (LSM), lembaga konsultan kesehatan, institusi kesehatan lainnya seperti Balai Laboratorium Kesehatan, Balai Pelatihan Kesehatan, membutuhkan pula para manajer yang handal. Industri obat dan alat kesehatan juga membutuhkan ahli manajemen yang memahami permasalahan dalam konteks kesehatan masyarakat, memahami kebijakan pemerintah yang terkait dengan kesehatan dan melakukan manajemen dan mengambil kebijakan dalam organisasinya.
Jumlah fasilitas pelayanan kesehatan, institusi/organisasi kesehatan, lembaga swadaya masyarakat terus bertambah. Sampai tahun 2017 tercatat sudah ada lebih dari 2800 rumah sakit dan lebih dari 9800 Puskesmas di Indonesia (Pusdatin, 2017). Di setiap provinsi juga terdapat berbagai institusi kesehatan seperti Badan Penyelenggara Jaminan Sosial Kesehatan, Balai Laboratorium Kesehatan, Balai Pelatihan Kesehatan, dan fasilitas kesehatan lainnya di Indonesia.
Bagi para manajer lembaga-lembaga pelayanan kesehatan dibutuhkan: (1). kemampuan untuk menjadi pengelola/manajer yang dapat mengelola, mengembangkan dan memberikan pelayanan medis bermutu tinggi kepada masyarakat di institusi kesehatannya, ataupun (b) kemampuan untuk memanfaatkan sistem informasi untuk menunjang seluruh kegiatan dan aktivitas-aktivitas peningkatan mutu pelayanan di institusi, maupun kompetensi untuk (d) mengelola dan menyelesaikan permasalahan terkait dengan asuransi kesehatan di tempat kerjanya (Stefl M.E, 2008).
Pendirian pusat penelitian dan konsultasi
Pengembangan struktur unit riset dan konsultasi dijalankan secara paralel dengan pendirian unit-unit pendidikan. Pada awal berdirinya MMR dan beberapa tahun setelahnya, selalu ada kritikan mengenai apa bukti bahwa ilmu manajemen yang diajarkan dapat diterapkan di lapangan. Untuk menjawab tantangan itu, didirikan sebuah unit konsultasi dan penelitian untuk manajemen pelayanan kesehatan yang disebut Pusat Manajemen Pelayanan Kesehatan (PMPK). Pusat ini agak kontroversial karena didirikan di level fakultas, bukan di universitas. Pusat ini dirancang mirip dengan Center for Health Economics di University of York yang mempekerjakan konsultan profesional yang bukan dosen. Pendirian pusat studi di level fakultas ini pertama kali dilakukan di UGM dan hasilnya langsung memperkaya topik penelitian dan pengabdian masyarakat.
Sebagai gambaran PKMK bekerja sama dengan berbagai RS, dengan Departemen Kesehatan, Departemen Dalam Negeri (Ditjen PUOD) dan berbagai mitra lainnya untuk mengembangkan aplikasi ilmu manajemen di RS. Pusat ini mengembangkan konsep manajemen dan aplikasi dengan berbagai direktur RS secara erat, termasuk di RS Banyumas, RS Tabanan Bali, RS Gresik, dan banyak RS lainnya. Dasar bekerja Pusat ini adalah Lintas Disiplin dan berada di Fakultas Kedokteran UGM dengan bekerjasama secara Lintas Departemen di FK-KMK (Bedah, Farmakologi, Obgyn, dan Keperawatan), dan kerja sama Lintas Fakultas (FE, FISIPOL, dan Teknik). Di samping itu melakukan kerjasama dengan para praktisi (dalam bentuk konsultasi untuk mengcounter pendapat bahwa yang diajarkan MMR hanya teoritis. Pada tahun 2011, PKMK berubah nama menjadi Pusat Kebijakan dan Manajemen Kesehatan, yang menempatkan ilmu kebijakan sebagai bagian dari kompetensi pusat penelitian.
Pendirian Departemen Kebijakan dan Manajemen Kesehatan
Gelombang ke-2 pengkayaan ilmu-ilmu kedokteran dan kesehatan masyarakat terus berjalan di tahun 2010-an. Salah satu tujuan strategis proses pengkayaan ilmu ini adalah adanya Departemen Kebijakan dan Manajemen di struktur akademik UGM. Dengan pengembangan minat-minat utama kebijakan dan manajemen di IKM di tahun 2010-an terasa sekali bahwa Departemen Kesehatan Masyarakat menjadi sangat sesak, dan perlu ada pengembangan baru melalui adanya klaster Kesehatan Masyarakat atau School of Public Health UGM yang mempunyai departemen epidemiologi, promosi, dan kebijakan – manajemen. Dalam momentum penggantian nama menjadi FK-KMK diresmikan Departemen Kebijakan dan Manajemen Kesehatan yang mengampu ilmu kebijakan dan manajemen.
Dengan adanya departemen ini, ilmu kebijakan dan manajemen yang berasal dari fakultas-fakultas lain mendapat tempat secara struktural di FK-KMK UGM. Namun tidak hanya struktur yang dituju. Ada tujuan lain yaitu sisi akademik mengenai metode berpikir dan metode penelitiannya. Dalam perjalanan keilmuan, kebijakan dan manajemen kesehatan memang berasal dari fakultas ilmu ilmu sosial. Metode penelitian atau cara berpikir sering berbeda dengan metode penelitian di mainstream fakultas kedokteran yang dapat menjadi konflik akademis. Sebagai gambaran, metode penelitian dengan data kualitatif merupakan hal yang biasa dilakukan di fakultas-fakultas ilmu sosial seperti FISIPOL. Akan tetapi di awal tahun 1990-an ketika MMR didirikan, penggunaan data kualitatif masih belum banyak diterima untuk penulisan tesis mahasiswa. Terjadi proses panjang untuk mengenalkan dan menggunakan pendekatan kualitatif di program studi IKM yang berada di FK UGM.
Perbedaan metode berpikir dan penelitian ini terjadi. Tidak dapat dihindari dalam konteks konflik akademik, proses pengkayaan ilmu ini di FK-KMK UGM selama lebih dari 30 tahun tidak berjalan mulus. Pengalaman pahit, dimana ada sebagian dosen senior FK UGM (sampai sekitar tahun 2005) menyatakan bahwa ilmu kebijakan dan manajemen kesehatan tidak mempunyai tempat akademik di FK-UGM. Ilmu ini terlalu berbeda dengan ilmu-ilmu asli di FK UGM. Bahkan ada pendapat ekstrim yang menyatakan bahwa kegiatan-kegiatan pengkayaan ilmu ini harus dikembalikan ke fakultas induknya yaitu di fakultas ekonomi dan juga ilmu-ilmu sosial dan politik.
Namun pendapat yang berkembang di Komisi Senat Fakultas untuk naik pangkat ini dirasakan tidak masuk akal karena fakultas-fakultas asal ilmu ini tidak mungkin menerima dan menangani semuanya. Sebagai gambaran tidak mungkin jurusan Manajemen di Fakultas Ekonomi menangani manajemen berbagai organisasi sektoral misalnya manajemen rumah sakit, manajemen pendidikan tinggi, manajemen pertanian, sampai ke manajemen konstruksi teknik. Pengembangan manajemen secara spesifik perlu dilakukan di fakultas-fakultas sektor masing-masing. Pendapat para pendiri MMR UGM dan dosen Fakultas Ekonomi UGM di awal tahun 1990an (sekitar 10 tahun sebelumnya) dipegang kembali. Akhirnya sebagian dosen yang berpendapat untuk tidak menerima pengkayaan dengan ilmu manajemen dan kebijakan ini dapat menerima kenyataan.
Pengalaman pahit ini dapat menghambat minat dan karir akademik para dosen muda. Oleh karena itu perlu diatasi dengan berdirinya Departemen Kebijakan dan Manajemen Kesehatan di FK-KMK UGM. Oleh karena itu sejak tahun 2005 beberapa kegiatan benchmarking dilakukan ke Harvard Medical School yang mempunyai Department of Health Care Policy dan University of London dimana ada Department Health Policy di London School of Hygiene and Tropical Medicine. Proses pendirian Departemen Kebijakan dan Manajemen Kesehatan berjalan lebih dari 10 tahun dengan komunikasi yang dinamis. Akhirnya dengan berbagai usaha intensif, di tahun 2017 Departemen Kebijakan dan Manajemen Kesehatan berdiri di FK UGM sekaligus mengikuti restrukturisasi FK UGM dan perubahan nama Fakultas Kedokteran (FK UGM) menjadi Fakultas Kedokteran, Kesehatan Masyarakat dan Keperawatan (FK-KMK) UGM.
Pendirian Departemen ini merupakan hal bersejarah karena proses pengkayaan ilmu kedokteran dan kesehatan telah melembaga. Pondasi keilmuan kebijakan dan manajemen sudah secara struktural ada di FK-KMK UGM dan berfungsi menjadi rumah akademik para dosen dan peneliti untuk berkembang dari generasi ke generasi berikutnya. Spektrum keilmuan di bidang kedokteran-kesehatan masyarakat telah melebar, dan menyerupai apa yang terjadi di negara-negara maju. Sebagai catatan sampai tahun 2023 di Indonesia, Departemen Kebijakan dan Manajemen Kesehatan baru ada di FK-KMK UGM.
Pelebaran spektrum ini kemudian membuat pertanyaan baru yang menjadi tantangan di masa depan bagaimana hubungan Departemen Kebijakan dan Manajemen dengan departemen-departemen lain di FK-KMK UGM dan fakultas-fakultas lain di UGM. Isu ini akan dibahas pada Bagian 3 buku ini dan menjadi tantangan generasi penerus proses pengkayaan ilmu di fakultas kedokteran.
[1] Hasil diskusi kelompok pembimbingan S3
Bab 1b. Awal pengkayaan dengan menggunakan ilmu manajemen
Pada masa 1990-an, awal penggunaan ilmu manajemen dalam mengatasi masalah kesehatan berfokus pada usaha memperbaiki efektivitas rumah sakit. Saat itu ilmu manajemen dengan basis dari prinsip ekonomi, termasuk akuntansi belum menjadi hal yang umum. Di awal 1990-an, di UGM belum ada pengajaran di level pascasarjana. Pengkayaan mulai berjalan di lapangan dan di kampus. Dalam pengajaran manajemen RS, dan kursus manajemen, topik manajemen strategis merupakan sebuah bahasan menarik karena menyangkut apa yang disebut sebagai aplikasi di lapangan. Peserta didik dan kursus dapat mempraktekkan secara langsung materinya. Apa yang dibahas di perkuliahan atau kursus berasal dari kasus-kasus riil di lapangan.
Pengalaman pengkayaan ini menunjukkan pro dan kontra. Bab ini membahas konsep manajemen strategis sebagai pendekatan yang di tahun 1990-an dikenalkan sebagai suatu pendekatan dalam mengelola RS agar dapat efektif. Saat itu bagi direksi dan staf medik rumah sakit, konsep manajemen strategis merupakan hal yang relatif baru dan kontroversial.
Konsep manajemen strategik diperoleh dari berbagai lembaga pelayanan profit yang kemudian dilakukan di RS Dalam hal ini muncul pertanyaan tentang layak tidaknya rumah sakit menggunakan konsep ini. Di masa itu RS-RS pemerintah, belum menggunakan pendekatan ilmu manajemen untuk mengelola RS. Direktur Keuangan RS-RS besar bahkan masih dijabat oleh dokter. Profesionalisme manajer rumah sakit belum terbangun karena urusan keuangan rumah sakit yang sangat rumit dikelola oleh profesi yang tidak belajar mengenai akuntansi. Dalam pengajaran ini salah satu isu yang sangat penting adalah kelemahan rumah sakit dalam manajemen keuangan. Kelemahan ini sangat mendasar, dan ada desakan untuk memberikan kebijakan bahwa direktur keuangan RS seharusnya adalah yang terlatih dalam keuangan. Bagi sebagian tenaga kesehatan yang menduduki jabatan di posisi direktur keuangan, hal ini tentu tidak menyenangkan. Terjadi berbagai penolakan penggunaan ilmu manajemen termasuk manajemen keuangan dan akuntansi untuk rumah sakit.
Beberapa ahli menyatakan bahwa konsep pengembangan strategis memang diambil dari pengalaman lembaga-lembaga yang bersifat for profit. Kelemahan dalam mengelola keuangan dapat menjadi sebuah bencana untuk organisasi. Lembaga-lembaga for profit sudah lama terbiasa untuk ini. Namun RS sebagai lembaga non profit di sekitar tahun 1990-an masih ada kenyataan kelemahan dalam manajemen keuangan. Keadaan ini sebenarnya menunjukkan kekurangan sektor non profit dalam melakukan penetapan strategi. Hal ini dapat membahayakan kelangsungan hidup lembaga non profit, khususnya yang harus bersaing dengan pelayanan serupa tetapi memiliki orientasi for profit.
Ilmu manajemen stratejik juga menemukan kelemahan mendasar di RS dimana para dokter spesialis tidak bisa hidup secara layak dari pemerintah. Akibatnya para spesialis terpaksa harus bekerja di rumah sakit swasta yang memberikan pendapatan jauh lebih tinggi. Dengan demikian terjadi fenomena praktek di berbagai rumah sakit yang menyulitkan usaha meningkatkan mutu rumah sakit.
Dalam konteks memahami ilmu baru di sektor kesehatan, pendapat yang kontra prinsip manajemen strategik pada masa itu menyatakan bahwa konsep ini mendorong pergeseran RS dari lembaga sosial menjadi lembaga bisnis yang hanya mencari untung. Tidak mengherankan di awal penggunaan ilmu manajemen ada berbagai hal yang ditekankan secara konseptual.
Pertama konsep manajemen strategis sebagai suatu filosofi bagi rumah sakit yang ingin tumbuh dan berkembang sehingga mutu pelayanan klinis dan non klinis bisa meningkat dengan back up keuangan yang baik. Oleh karena itu ditekankan bahwa manajemen strategis merupakan suatu filosofi, cara berpikir dan cara mengelola organisasi rumah sakit. Manajemen strategis tidak terbatas pada bagaimana mengelola pelaksanaan kegiatan di dalam organisasi, tetapi juga bagaimana mengembangkan sikap baru berkaitan dengan perubahan eksternal. Para direktur atau direksi RS yang tidak terbiasa melakukan analisis Strength, Weaknesses, Opportunities, and Threats (SWOT) dibiasakan untuk berfikir dengan model melihat eksternal dan internal RS. Pemahaman mengenai makna manajemen strategis tidak hanya terbatas pada aspek pelaksanaan rencana, tetapi lebih jauh lagi ke aspek misi, visi, dan tujuan kelembagaan. Makna tersebut terkait dengan konteks lingkungan luar dan dalam organisasi. Hal ini merupakan sesuatu yang baru.
Kedua, ditekankan bahwa manajemen strategi sebagai alat survival dalam persaingan antar rumah sakit. Hal ini penting karena para pemimpin RS yang berasal dari tenaga medik perlu melihat bahwa ada dinamika persaingan antar rumah sakit termasuk RS di luar negeri dan juga dengan produk-produk substitusi. Para direksi diminta untuk melihat bahwa sebenarnya konsep manajemen strategis berasal dari zaman kuno, khususnya berasal dari pemikiran politik dan militer. Sebagai pemimpin mereka harus memberikan keputusan yang hasilnya bisa kalah atau menang. Kata strategy dalam bahasa Inggris berasal dari kata bahasa Yunani “strategos” yang mempunyai arti “merencanakan untuk menghancurkan musuh melalui penggunaan sumber daya secara efektif‟. Pengertian strategi dalam lembaga usaha merupakan rencana para pemimpin organisasi untuk mencapai hasil yang konsisten dengan misi dan tujuan organisasi.
Oleh karena itu para pemimpin RS didorong untuk mampu menyusun strategi yang dapat dilaksanakan melalui beberapa tahapan: (1) perumusan strategi; (2) pelaksanaan yang bertujuan merealisasikan strategi menjadi tindakan; dan (3) pengendalian strategi yang dilakukan untuk merubah strategi atau usaha penjaminan agar tujuan yang ditetapkan dapat tercapai.
Di sini disebutkan bahwa strategi merupakan gambaran besar mengenai cara sebuah lembaga atau perorangan dapat mencapai tujuan. Sebagai kontras, taktik merupakan strategi dalam skala yang lebih kecil dan waktu yang lebih pendek. Strategi merupakan kombinasi antara pengambilan keputusan secara alamiah dan proses pemikiran rasional. Strategi sebenarnya merupakan hal alamiah bagi lembaga yang mempunyai konsep survival (bertahan dan berkembang).
Ketiga, manajemen strategi untuk meningkatkan efisiensi. Perdebatan pada saat itu memang terjadi karena berbagai rumah sakit pemerintah belum menjadi sebuah Badan Usaha yang non profit. Sistem Nilai yang diacu masih Sistem Nilai Memenuhi Anggaran. Di tahun 1990-an awal RS khususnya RS Pemerintah masih merupakan organisasi yang menggunakan manajemen keuangan seperti unut birokrasi. Pada perkembangan di sistem ini, manajemen hanya diartikan sebagai penyusunan anggaran belanja tahunan, dan perencanaan lebih ke arah masalah mencari dana. Prosedur dirancang untuk menangani anggaran pembelanjaan. Sistem informasi disusun untuk mencocokkan hasil atau pencapaian dengan sasaran mata anggaran. Sistem ini juga masih cenderung tidak transparan.
Saat itu belum ada kebijakan Badan Layanan Umum untuk RS Pemerintah. Sistem keuangan masih menggunakan PNBP yang birokratis. Wajar jika terjadi kemungkinan adanya penyimpangan dana sehingga RS menjadi tidak efisien dan tidak efektif dalam menyelesaikan masalah-masalah klinis dan kesehatan masyarakat. Di era tahun 1990-an perubahan di Indonesia terjadi dengan adanya korporatisasi rumah sakit. RS termasuk pemerintah didorong menjadi organisasi yang menggunakan prinsip-prinsip usaha yang bersifat non profit atau for profit. Reaksi terhadap perubahan yang didasari oleh logika manajemen strategis bersifat reaktif. Ada yang menolak, bahkan di kalangan direksi. Sebagian staf RS tidak menerima, khususnya yang sudah mendapat manfaat dari inefisiensi karena sistem manajemen. Terjadi apa yang disebut sebagai pertentangan antara yang pro sistem birokrasi dengan yang mengacu ke arah penggunaan manajerialisme di rumah sakit.
Akan tetapi ada proses logika yang mudah diterapkan ke para dokter yang terbiasa melakukan proses diagnostik, kemudian melakukan perencanaan terapi, melakukan terapi dan pengendalian. Dengan proses logika ini konsep manajemen strategis untuk para direktur RS yang banyak dokter, menjadi lebih mudah diberikan. Dalam proses manajemen strategik ada beberapa poin yang menarik.
Pertama di awal, para direktur diajak untuk mengenali bagaimana situasi organisasi yang dipimpinnya dan dikaitkan dengan tren yang terjadi di lingkungan RS. Dengan demikian manajemen strategik mengajak para direktur untuk Memperkirakan Masa Depan. Fase ini merupakan suatu awal perencanaan yang berbasis pada forecasting atau perkiraan. Kerangka waktu untuk perencanaan biasanya adalah 5 sampai 25 tahun ke depan. Hal ini merupakan awal untuk melakukan diagnosis ke organisasi apakah baik atau tidak. Dalam konteks ini para manajer RS diajak untuk tidak percaya pada prediksi-prediksi saja. Penggunaan data sangat dianjurkan untuk melihat kecenderungan ekonomi, politik, teknologi kedokteran, pola penyakit dan berbagai hal yang berhubungan dengan RS. Kemudian disilang dengan situasi di dalam RS.
Para manajer mulai mempelajari fenomena-fenomena ataupun keadaan-keadaan yang menyebabkan suatu lembaga sukses atau gagal. Selanjutnya proses menyusun analisis SWOT dilakukan. Mereka akhirnya mempunyai suatu pemahaman mengenai kunci-kunci sukses suatu lembaga dan berusaha untuk mulai berpikir kreatif dan inovatif untuk keberlangsungan usaha.
Dengan suatu kombinasi keahlian analisis kekuatan serta kelemahan internal, dan komposisi produk dibanding dengan pesaing, para manajer mulai dirangsang untuk berpikir secara inovatif, dan bahkan cenderung menjadi abstrak pada masanya, atau sulit diterapkan menjadi suatu rencana operasional. Keadaan ini yang menjadi cikal bakal suatu sistem manajemen yang mengarah pada penciptaan masa depan.
Setelah fase diagnostik ini berjalan, pengajaran manajemen strategis berusaha mengajak direktur RS untuk mempunyai sistem nilai dan pikiran yang menciptakan masa depan. Ini terkait dengan fase perencanaan tindakan medik yang biasa dilakukan dokter. Dalam sistem manajemen, para manajer mulai merencana dengan berbasis pada visi masa mendatang. Gambaran masa depan yang dicita-citakan akan diusahakan tercapai dengan berbagai program yang operasional. Manajemen strategis merupakan konsep yang membutuhkan nilai penciptaan masa depan. Jika sebuah lembaga tidak mempunyai nilai penciptaan masa depan, maka dapat diartikan bahwa lembaga tersebut belum siap menjalankan manajemen strategis.
Hal-hal inilah yang diberikan secara mendalam di awal aplikasi ilmu manajemen di sektor kesehatan pada tahun 1990-an. Kata kunci pengkayaan ilmu di sektor kedokteran-kesehatan terbukti dapat diaplikasikan, termasuk penggunaan riil di rumah sakit. Contoh adalah perubahan sistem manajemen di RSUD Banyumas Jawa Tengah dan di RSUD Tabanan Bali yang menggunakan prinsip-prinsip manajemen stratejik dengan baik. Kedua RS tersebut berfungsi sebagai pioner dalam aplikasi ilmu manajemen yang dikembangkan oleh proses pengkayaan ilmu kedokteran/kesehatan di kampus.
Kasus RSUD Tabanan
Model aplikasi ilmu manajemen ke situasi riil dilakukan UGM dengan mengajak Direktur RS yang memang bersedia mengaplikasikan ilmu manajemen dalam mengatasi masalah sehari-hari. Pada saat itu direksi RS terbelah menjadi aliran yang pro penggunaan ilmu manajemen yang berasal dari fakultas ekonomi yang diaplikasikan di sektor rumahsakit, dengan kelompok yang menyatakan bahwa RS merupakan lembaga sosial. Predikat lembaga sosial tersebut menyebabkan keengganan untuk menggunakan ilmu ekonomi, khususnya akuntansi dalam mengelola rumah sakit.
Salah satu Direktur RSD yang sangat antusias dalam menggunakan ilmu manajemen adalah almarhum dr. Ketut Sanjana, M. Kes. Dalam kepemimpinan antara tahun 1998-2003 terjadi sebuah transformasi besar di RSUD Tabanan Bali. Dalam perubahan ini, UGM menjadi pendamping dengan menggunakan ilmu manajemen secara komprehensif. Perubahan di RS Tabanan diyakini sebagai sebuah perubahan yang komprehensif mencakup perubahan operasional, strategi, sampai ke perubahan budaya organisasi. Disadari bahwa budaya organisasi merupakan hal yang paling sulit diubah. Hal ini yang menjadi dasar berpikir UGM ketika menjadi pendamping sistem manajemen di RSUD Tabanan. Perubahan dengan menggunakan pendekatan manajemen strategik namun dilakukan bersamaan dengan perubahan budaya organisasi. Pertanyaannya adalah: Apakah mungkin pendekatan perubahan sistem manajemen sampai ke perubahan budaya organisasi? Cooke dan Rousseau (1988) menyatakan bahwa budaya organisasi merupakan cara-cara anggota organisasi dalam berpikir, berperilaku dan mempercayai sesuatu. Di dalam budaya organisasi terdapat nilai-nilai, etika dan norma-norma yang harus ditaati oleh anggota (Harshman dan Harshman 2000). Trice and Beyers (1993) memberikan dua macam kelompok budaya dalam organisasi yaitu: (1) bahan budaya berupa sistem yang secara emosi dimiliki bersama sebagai suatu ideologi; (2) bentuk-bentuk budaya yaitu hal-hal yang dapat diamati, misalnya tindakan, kegiatan membina budaya dan cara mengkomunikasikan berbagai isi budaya antar anggota.
Konsep-konsep ini yang ditanamkan ke seluruh staf RSUD Tabanan sebelum memulai dan selama perubahan berlangsung. Rumah sakit sebagai sebuah organisasi terpengaruh oleh perubahan berbagai budaya. Di dalam rumah sakit ada multikultur karena ada berbagai profesi di dalamnya. Para profesional di rumah sakit antara lain dokter, dokter spesialis, dosen, perawat, manajer (direksi dan staff), satpam, akuntan dan lain-lain. Mereka mempunyai budaya sendiri-sendiri yang khas (sub-cultures). Bahkan di kalangan spesialis juga ada sub-sub kultur, seperti kultur dokter bedah, spesialis anak. Salah satu penampakan budaya profesional sebagai dokter di RS Tabanan adalah:
“… bekerja di rumah sakit pemerintah merupakan pengabdian dan untuk karir akademik dan status, sedangkan untuk mencari pendapatan (rupiah) dilakukan di rumah sakit swasta …”
Hal ini yang menjadi tantangan karena budaya merupakan sebuah hal yang sulit dilakukan. Oleh karena itu transformasi manajemen di RSUD Tabanan dilakukan dalam empat tahap, yaitu: fase 1 shocking; fase 2 Membentuk Shared Vision dengan perubahan budaya; fase 3 Reorganisasi dan Perbaikan Sistem Operasional dan fase 4 Membangun Institusi.
Dalam fase 1, dilakukan analisis situasi dan teridentifikasi bahwa kinerja RS kurang baik (keuangan, pelanggan, proses, dan sumber daya manusia). Sementara itu peluang (lingkungan) sangat besar sehingga diperlukan perubahan radikal yang berisiko. Saat itu dr Ketut Sanjana berani melakukan keputusan untuk transformasi manajemen dengan melihat bahwa dalam proses penerimaan keuangan ada masalah pencatatan yang tidak baik. Perubahan ini berisiko karena dapat dihambat oleh pihak-pihak internal yang mendapat manfaat banyak dari ketidakberesan pencatatan keuangan rumah sakit. Namun sebagai direktur, dr. Ketut didukung penuh oleh Bupati Tabanan dan anggota DPRD. Jadi isu utama adalah merubah paradigma stakeholders internal dan eksternal dan menyusun suatu narasi Create sense of change (urgency) yang membuat shocking, namun didukung oleh stakeholder utama.
Fase 2, dimulai dengan membentuk Shared Vision yang melibatkan stakeholder internal & eksternal. Perbedaan antara what is and what should be selalu ditekankan. Berita-berita di koran, radio, keluhan-keluhan dijadikan pemicu untuk membuat visi baru yang berbeda dengan apa yang terjadi saat ini. Pada fase ini berbagai kegiatan dilakukan untuk merubah budaya organisasi. Pada intinya dilakukan perubahan cara keyakinan, nilai, dan perilaku melalui berbagai hal untuk membentuk shared vision: menjadi RS mandiri dengan pelayanan prima dan berstandar internasional. Misi yang ditetapkan adalah menyelenggarakan pelayanan prima kepada seluruh lapisan masyarakat dan wisatawan mancanegara, melalui SDM yang profesional, produktif, dan berkomitmen serta organisasi yang pembelajar, efektif, efisien dan mandiri.
Fase 3, reorganisasi dan perbaikan sistem operasional dimulai dengan penulisan rencana stratejik dan mengembangkan sistem penghargaan (reward system) yang baik. Semangat saling percaya dipupuk termasuk dengan menetapkan kebijakan yang short winnings (Perda tarif, VIP, Apotek, ICU, Penunjang 24 jam), peningkatan jasa medis, transparansi/keterbukaan dan memperbaiki sistem komunikasi. Pembenahan berbagai sistem dengan memakai konsultan-konsultan ahli. Pembenahan dimulai dengan perancangan rencana strategic plan, master plan fisik sampai ke strategic action plan. Sistem Informasi Manajemen diperbaiki demikian pula sistem manajemen operasi, sistem remunerasi, sistem akuntabilitas kinerja. Khusus untuk pencatatan pendapatan, sistem Billing baru dilakukan.
Fase ini dilakukan dengan terus melakukan perubahan terus menerus dengan learning organization, melakukan mobilisasi change agent internal dan eksternal, melatih sumber daya manusia untuk perubahan budaya dan peningkatan motivasi, merekrut dan menghentikan sumber daya manusia yang tidak sesuai dengan budaya organisasi. Data perbaikan keuangan yang menjadi masalah utama dapat diselesaikan dan grafik di bawah ini menunjukkan kemajuan sangat bermakna.
Grafik di atas menunjukkan bahwa pencatatan penerimaan keuangan sudah diperbaiki dengan billing system yang baru sehingga mengurangi kebocoran. Para staf merasakan situasi saling percaya dan kepemimpinan yang transparan dengan visi yang jelas. Di tahun 2001 dan seterusnya terjadi penambahan-penambahan pelayanan yang menghasilkan pendapatan secara lebih baik.
Fase 4 untuk membangun institusi yang lengkap dilakukan dengan memelihara dan mengembangkan budaya baru, menjaga momentum perubahan agar tidak berhenti; inovasi-inovasi baru terus dilakukan dengan mencari terus informasi agar tidak kekeringan ide, memberikan perhatian kepada pengembangan SDM dengan menyekolahkan karyawan D3, S1 dan S2, merekrut tenaga-tenaga yang handal, sampai membangun kerja sama dengan RS internasional.
RSUD Tabanan adalah salah satu rumah sakit yang berhasil mengaplikasikan ilmu manajemen secara komprehensif. Pengalaman RSUD Tabanan dan berbagai RS pemerintah yang mengaplikasikan sistem manajemen ini dapat melawan penolakan-penolakan di lapangan dalam proses pengkayaan ilmu ini. Setelah melewati masa sulit, di penghujung 1990-an/ awal 2000-an, konsep manajemen RS yang sebagian berasal dari prinsip-prinsip ekonomi yang diterapkan di sektor kesehatan lebih diterima oleh pengelola RS di Indonesia.
Landasan nilai perubahan
Di awal tahun 1990-an penolakan terhadap manajerialisme juga berasal dari ketidakpahaman mengenai apakah usaha RS yang disebut sebagai sebagai organisasi bisnis bersifat anti sosial dan selalu ingin mengambil keuntungan? Oleh karena itu pada awal tahun 2000-an dikenalkan juga mengenai konsep Etika Business.
Konsep Etika apa yang diberikan sebagai dasar etika bisnis RS? Seperti kecenderungan di berbagai negara, rumah sakit di Indonesia bergerak ke arah sistem manajemen berdasarkan konsep badan usaha yang mengarah pada mekanisme pasar dengan intervensi pemerintah, dan prinsip efisiensi. Dalam transisi ini kekhawatirannya adalah, apakah ada pihak di masyarakat yang dirugikan? dan apakah ada pedoman etika yang dapat diikuti? Kekhawatiran ini juga ada di sebagian pimpinan Departemen Kesehatan waktu itu yang mempertanyakan mengenai penggunaan konsep-konsep ekonomi yang banyak diajarkan oleh dosen-dosen MMR UGM yang berasal dari Fakultas Ekonomi.
Teori ekonomi mikro menyatakan bahwa model standar suatu organisasi perusahaan adalah bersifat for profit. Oleh karena itu, untuk meningkatkan efisiensi di lembaga usaha for profit dilakukan dengan berbagai usaha yaitu: (1) menjaga agar biaya produksi berada pada tingkat minimum; (2) menetapkan harga diatas unit cost; dan (3) melebarkan penjualan (misalnya meningkatkan BOR dan berbagai produk rumah sakit). Sementara itu, pengertian efisiensi dalam organisasi non profit dapat berarti cara menghasilkan produk dan tercapainya misi dengan biaya produksi atau operasional yang serendah mungkin. Apakah perubahan rumah sakit yang non profit menjadi lebih seperti lembaga usaha berbasis prinsip ekonomi masih dapat diterima?
Dalam perubahan rumah sakit menjadi lebih bersifat lembaga usaha dan menggunakan prinsip-prinsip ekonomi, pengkayaan ilmu kedokteran dan kesehatan menggunakan satu dasar nilai penting yaitu keadilan. Kata ini merupakan suatu filosofi atau ideologi agar perubahan menjadi rumahsakit ini secara etika dapat dipertanggungjawabkan. Secara lebih operasional, tujuan penting yang menjadi dasar etika organisasi dalam perubahan rumah sakit adalah peningkatan efisiensi dan penjaminan bagi orang miskin untuk mendapatkan pelayanan rumah sakit.
Manfaat perubahan akan diukur dengan indikator ekonomi dan indikator lain termasuk fungsi sosial rumah sakit. Dalam hal ini, pernyataan Pareto cit. Friedman 1995 perlu diperhatikan bahwa perubahan kebijakan harus berprinsip: tidak ada satu orang atau satu lembaga pun yang dirugikan.
“One allocation is defined as Pareto superior to another if and only if it makes at least one person better off and no one worse off”.
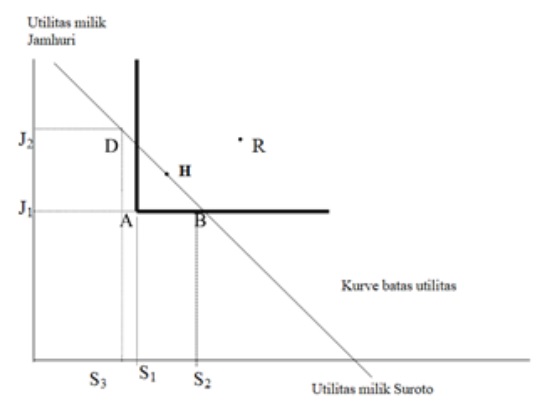
Untuk membahas hal ini pemahaman mengenai model utilitas di masyarakat perlu dipelajari. Model ini penting sebagai dasar kebijakan transisi rumah sakit. Pemahaman mengenai efisiensi Pareto ini terlihat pada Gambar 16.1. yang menggunakan model utilitas. Dalam model ini digambarkan dunia terdiri atas 22 utilitas yang dibagi dua, untuk Jamhuri dan Suroto. Batas efisiensi pembagian antara Jamhuri dan Suroto dibatasi oleh kurva batas utilitas. Misalnya dimulai pada posisi awal A. Pada titik ini Jamhuri sebagai orang yang lebih kaya mempunyai 10 utilitas (titik J1), sementara Suroto mempunyai 6 (titik S1). Total yang dimiliki bersama adalah 16 utilitas. Dalam hal ini masih ada 6 dari 22 utilitas yang belum terpakai. Jumlah ini merupakan peluang meningkatkan efisiensi karena belum dikembangkan sampai batas lingkaran. Dalam hal ini keadaan di titik A masih dapat ditingkatkan efisiensinya ke titik D, H. atau B. Akan tetapi tidak dapat dikembangkan sampai titik R karena berada di luar batas kurva.
Pada pengertian efisiensi menurut Pareto, maka perubahan dari A ke B secara keseluruhan akan meningkatkan efisiensi. Dalam perubahan ini yang meningkat hanya Suroto, dari 6 menjadi 12 (titik S2), sedangkan Jamhuri tidak mendapat keuntungan, tetap 10 utilitas.
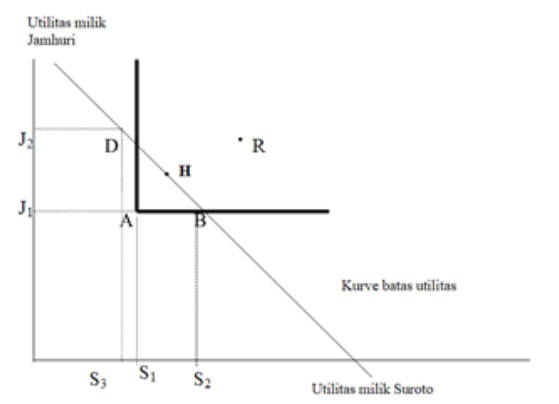
Gambar 16.1 Konsep efisiensi menurut Pareto
(titik J1). Perubahan dari A ke B ini masih disebut sebagai efisiensi Pareto. Akan tetapi apabila keadaan berubah dari A ke D, maka hanya Jamhuri sebagai orang yang lebih kaya justru mendapat keuntungan, berpindah dari titik J1 ke titik J2. Sementara Suroto berkurang utilitas, dari titik S1 ke titik S3. Dalam hal ini berarti ada pihak yang dirugikan, sehingga tidak memenuhi efisiensi Pareto. Perubahan ke titik H, dapat menjadikan pembagian utilitas menjadi 11 untuk Jamhuri dan 11 untuk Suroto. Hal ini menjadikan pembagian yang merata.
Bagaimana aplikasi di rumah sakit? Perubahan dari lembaga sosial birokrasi menjadi lembaga usaha yang mempunyai tujuan sosial seharusnya mengacu pada filosofi Pareto. Dalam hal ini tidak boleh ada pihak yang dirugikan. Sebagai contoh, kebijakan Perjan RS atau BLU RS harus mempunyai efek efisiensi menurut Pareto. Apakah perubahan kebijakan menjadi Perjan merugikan salah satu pihak? Misalnya orang miskin akan kesulitan mendapatkan akses ke rumah sakit. Apabila kebijakan menjadi Perjan atau BLU mengurangi akses untuk orang miskin, berarti perubahan menjadi Perjan tidaklah efisien menurut Pareto karena ada pihak yang dirugikan.
Akan tetapi, ada yang tidak menggunakan efisiensi secara Pareto. Mereka berpendapat bahwa yang penting adalah pertumbuhan. Masyarakat harus berkembang, walaupun ada yang dirugikan. Paham ini disebut Benthamite karena diusulkan oleh seorang ahli sosiologi bernama Jeremy Bentham pada tahun 1789. Menurut Bentham dalam peningkatan efisiensi yang penting adalah pertumbuhan dengan adanya peningkatan efisiensi. Apabila ada pihak yang dirugikan bukan menjadi masalah. Pemerataan merupakan hal lain yang tidak terkait dengan efisiensi.
Gambar 16.2 Pertumbuhan Benthamite dan Rawlsian.
Pendapat yang mengambil efisiensi Pareto secara radikal adalah paham Rawlsian, yang bersumber dari pendapat seorang filsuf John Rawls. Pendapat ini menekankan mengenai keadilan sosial, dengan harus mempunyai prinsip memperbaiki mereka yang paling sengsara (Rice 1998). Hal ini berarti sistem pelayanan kesehatan harus menempatkan pelayanan bagi yang paling menderita sebagai prioritas. Dengan demikian dalam masalah ini terdapat dua kutub ekstrim: pertama yang mengacu ke pertumbuhan (Benthamite), sedangkan kutub kedua mengacu pada egalitarian (Rawlsian). Secara grafis keadaan ini dapat dilihat pada Gambar 16.2. Pada Benthamite, yang penting adalah pertumbuhan dengan garis Benthamite bergeser ke kanan untuk memperbesar efisiensi sumber daya. Sementara Rawlsian menyatakan boleh bergeser ke kanan asal masih dalam cakupan daerah yang diarsir, dengan berusaha membuat pembagian utilitas seimbang (sesuai garis 45o) antara Suroto dan Jamhuri.
Prinsip etika ini dipergunakan terus sampai ketika BPJS berjalan yang ternyata menimbulkan ketidakadilan karena sebagian dana yang seharusnya dipergunakan untuk masyarakat miskin, terpakai oleh masyarakat yang relatif lebih mampu.
Bab 2.1. Pengembangan Awal ilmu Kebijakan
Ilmu kebijakan diaplikasikan relatif lebih lambat di Fakultas Kedokteran dibanding ilmu manajemen. Proses yang terjadi memang ada sebuah pemahaman ilmu secara mikro di lembaga misalnya rumah sakit yang terpengaruh oleh kebijakan di lingkungannya. Artinya adalah masalah manajemen di rumah sakit tidak dapat lepas dari baik buruknya kebijakan di lingkungan rumah sakit. Dalam konsep manajemen stratejik, kebijakan kesehatan dan yang lainnya termasuk ekonomi merupakan lingkungan luar yang tidak dapat dikendalikan oleh para manajer rumah sakit.
Di akhir tahun 1990-an dan awal 2000-an ada situasi yang terekam dalam Pidato Pengukuhan Laksono Trisnantoro sebagai Profesor pada tahun 2005 yang berjudul: Sistem Pelayanan Kesehatan di Indonesia: Apakah mendekati atau menjauhi paradoks dan anarkisme?.
Bab 2.1 ini menggunakan isi dari Pidato Pengukuhan yang disampaikan 18 tahun lalu sebagai awal dari aplikasi ilmu kebijakan di Fakultas Kedokteran UGM.
Saat itu sistem pelayanan kesehatan di Indonesia berada pada kondisi yang belum baik. Penduduk Indonesia yang mempunyai daya pilih, sebagian menggunakan pelayanan kesehatan di Singapura, Malaysia, dan negara-negara lain. Situasi sektor kesehatan berada pada papan bawah Asia Tenggara. Data UNDP (2003) menunjukkan Human Development Indeks (HDI) Indonesia berada di urutan ke-112 di bawah Vietnam (109), dan jauh di bawah Malaysia (68).
Namun dalam beberapa tahun belakangan terdapat hal yang menggembirakan. Pemerintah menetapkan berbagai kebijakan sektor kesehatan yang semakin pro masyarakat miskin. Di samping itu, ditetapkan berbagai kebijakan terkait sistem pelayanan kesehatan seperti UU Praktik Kedokteran, UU Perbendaharaan Negara dengan PP 23 Tahun 2005 mengenai Badan Layanan Umum, dan UU Sistem Jaminan Sosial Nasional (SJSN).
Dalam latar belakang ini, ada dua isu menarik di sistem pelayanan kesehatan Indonesia. Pertama adalah paradoks, dan yang kedua adalah adanya anarkisme. Paradoks menurut kamus Webster adalah pernyataan yang terlihat bertentangan atau berlawanan dengan akal sehat namun ternyata benar. Anarkisme menurut kamus Webster adalah: teori politik yang menyatakan bahwa peraturan pemerintah merupakan hal yang tidak perlu dan tidak diinginkan. Petunjuk untuk kehidupan masyarakat ditetapkan dalam bentuk persetujuan bersama oleh perhimpunan perorangan atau perhimpunan kelompok.
Dalam konteks paradoks, sistem pelayanan kesehatan diharapkan sebagai sektor sosial yang penuh nilai kemanusiaan, namun sekaligus dipengaruhi oleh hukum pasar. Keduanya dapat bertentangan. Sebagai salah satu gambaran paradoks, Trisnantoro (2003) menyimpulkan dalam sebuah penelitian bahwa semakin besar kekuatan ekonomi di suatu wilayah, maka semakin banyak tersedia dokter spesialis. Sementara itu, dihubungkan dengan persentase penduduk miskin justru didapatkan hasil hubungan yang negatif. Semakin banyak masyarakat miskin, maka semakin sedikit jumlah spesialis. Derajat asosiasi sekitar 0.9. Sebagai gambaran timpangnya penyebaran, data IDAI (2005) menunjukkan bahwa jumlah dokter spesialis anak (SpA) di DKI adalah 443 (5.29 SpA per 100.000 penduduk) sementara di Provinsi Papua hanya 7 (0.32 SpA per 100.000 penduduk).
Harapan menyatakan bahwa dokter seharusnya seperti Ibu Teresa yang dekat dengan masyarakat miskin. Kenyataan menunjukan sebaliknya. Paradoks penyebaran dokter spesialis ini merupakan hal serius karena membahayakan pemerataan pelayanan kesehatan bagi keluarga miskin yang saat ini didanai pemerintah pusat melalui program Askeskin. Dikhawatirkan dana pelayanan rumah sakit bagi masyarakat miskin akan terserap di daerah yang ada spesialis dan peralatan medisnya. Hal ini akan memperbesar kesenjangan antara Jawa dan luar Jawa.
Gejala anarkisme di sistem pelayanan kesehatan dapat dilihat di berbagai hal. Penelitian di Yogyakarta menunjukkan bahwa ada lebih dari 1000 tempat dan pelaku pelayanan yang harus diawasi, namun sistem pengawasan belum siap (Utarini dan Jasri, 2005; Anwar 2005). Pemberi pelayanan alternatif semakin banyak tanpa kejelasan mengenai perizinannya. Iklan oleh dukun dan pengobat alternatif berjalan tanpa ada kontrol. Akibat tidak berfungsinya penegakan aturan, maka pengumpulan laporan penyakit tidak berjalan sesuai dengan UU Wabah (Supardi dan Mahendradata, 2004). Sampai saat ini belum ada sistem surveilans yang dapat mengumpulkan data penyakit dari praktek dokter swasta secara rutin (Utarini, 2005). Dalam konteks praktik dokter, sebagian dokter masih melanggar peraturan UUPK yang menyatakan tidak boleh lebih dari tiga tempat. Hubungan dokter dengan industri farmasi mengarah ke pemberian gratifikasi yang merupakan tindakan pidana korupsi (Syarief, 2006). Pada intinya sektor pelayanan kesehatan di Indonesia seperti ”pasar yang kekurangan aturan main”, atau aturan pemerintah tidak diinginkan oleh pelaku, dan tidak ada ”mantri” pasar yang berwibawa untuk menegakkan aturan. Berbagai situasi ini menunjukkan gejala menuju ke anarkisme di sektor kesehatan.
Bagaimana proyeksi ke depan sistem pelayanan kesehatan di Indonesia? Apakah semakin mendekati atau menjauhi paradoks dan anarkisme?
Pertanyaan-pertanyaan ini menarik untuk dijawab dengan menggunakan teori lembaga dan individu yang saling berinteraksi dan berubah akibat lingkungan yang dinamis (Weick, 1995; Louis, 1980). Kerangka berpikir yang dipergunakan adalah: (1) memahami perubahan yang terjadi dengan perspektif sejarah; (2) menafsirkan, dan (3) menyusun respons berbasis skenario. Berikut ini kami paparkan satu demi satu.
Proses yang menyebabkan sistem pelayanan kesehatan Indonesia mempunyai paradoks dan gejala anarkisme dapat dilihat melalui perkembangan pelayanan kesehatan sejak ratusan tahun lalu. Boomgaard (1996) dan Akira (1996) menyatakan bahwa sejarah pelayanan kesehatan di Indonesia tidak dapat dipisahkan dari perkembangan ilmu kedokteran Barat di Asia yang berlangsung sejak tahun 1649. Namun pelayanan kesehatan Barat lebih diperuntukkan bagi keluarga bangsawan. Purwanto (1996) menyatakan bahwa pada masa kolonial rumah sakit di Hindia Belanda secara eksklusif diperuntukkan bagi orang-orang Eropa terutama untuk militer dan pegawai pemerintah kolonial. Masyarakat Cina secara eksklusif digiring oleh peraturan VOC maupun oleh Pemerintah Hindia Belanda untuk mendirikan rumah sakit sendiri. Penduduk pribumi boleh dikata tidak mendapat perhatian dalam masalah pelayanan rumah sakit.
Pada akhir abad XIX dimulai pelayanan rumah sakit untuk penduduk pribumi oleh misionaris Zending Kristen dan diikuti oleh Ordo-Ordo Suster Katolik di Indonesia. Dalam perkembangan berikutnya organisasi sosial-keagamaan Islam seperti Muhammadiyah mendirikan pelayanan kesehatan umum untuk penduduk pribumi di Yogyakarta di tahun 1923. Bersama rumah sakit milik pemerintah Hindia Belanda, berbagai rumah sakit swasta keagamaan mendapat subsidi dari pemerintah.
Sebagai catatan, di masa kolonial para dokter diperbolehkan melakukan praktek swasta. Dengan gaji pemerintah dan tambahan pendapatan dari praktek swasta, dokter di jaman Belanda merupakan profesional yang relatif kaya, dan mempunyai gaya hidup kelas atas. Sebagian diantaranya belajar di negeri Belanda dan menjadi perintis kemerdekaan (Depkes, 1978a).
Setelah kemerdekaan di tahun 1945, terjadi kekacauan tatanan hukum ketika pemerintah Indonesia mengambil sebagian aset Belanda. Berbagai rumah sakit militer, keagamaan, dan pemerintah kolonial Belanda berubah menjadi rumah sakit militer milik TNI, pemerintah daerah, atau pemerintah pusat (Trisnantoro dan Zebua, 2000). Periode perpindahan kepemilikan dari lembaga keagamaan menjadi milik pemerintah menjadi salah satu penyebab penurunan subsidi dari luar negeri (Trisnantoro, 1999b).
Di awal kemerdekaan, pemerintah Indonesia mengeluarkan UU Nomor 18 Tahun 1953 tentang Merawat Orang – Keluarga miskin dan Orang-Orang yang Kurang Mampu serta UU Nomor 48 Tahun 1953. Kedua UU ini menjadi dasar hukum penunjukan rumah sakit-rumah sakit swasta yang merawat keluarga miskin dan orang-orang kurang mampu. Akan tetapi kedua UU ini tidak jelas pelaksanaannya. Rumah sakit-rumah sakit di Indonesia berjalan dengan sumber anggaran terbatas dan harus mencari pendapatan untuk membiayai operasionalnya. Sebagai catatan pada masa Orde Lama pemerintah Indonesia menerapkan kebijakan yang tidak bersandar pada bantuan asing untuk rumah sakit. Bantuan asing (dari WHO dan USAID) diperuntukkan untuk pemberantasan Malaria (Depkes, 1978b).
Ketika Orde Baru berkuasa, sektor kesehatan di Indonesia ditandai dengan kembalinya lembaga-lembaga donor internasional seperti WHO dan UNICEF (Depkes, 1978 c). Pelayanan kesehatan primer merupakan pilihan utama. Sistem jaminan pembiayaan pemerintah tetap terbatas untuk pegawai negeri, dan militer seperti yang dilakukan di abad lampau (Guadiz-Padmohoedojo, 1995). Di sektor swasta, pengelola yayasan dan perkumpulan keagamaan menilai rumah sakit sebagai lembaga yang tidak harus disumbang lagi. Pelan namun pasti, operasional rumah sakit-rumah sakit keagamaan semakin bertumpu pada pendapatan, bukan subsidi dari luar seperti di masa Hindia Belanda. Sebagai catatan teknologi medik yang dipergunakan oleh rumah sakit semakin tinggi dan memakan biaya besar dalam pembelian dan operasionalnya.
Perkembangan ini menyebabkan rumah sakit-rumah sakit pemerintah Indonesia semakin kekurangan dana, termasuk untuk gaji dan insentif yang layak bagi dokter. Subsidi bagi rumah sakit pemerintah diberikan terbatas untuk gaji tenaga dan pembelian alat. Sistem penggajian karyawan, termasuk dokter mengikuti pola pegawai negeri sipil. Sistem ini tidak sesuai dengan harapan dokter. Insentif bagi dokter di rumah sakit pemerintah dari pendapatan rumah sakit pada masa Operasi Tertib (Opstib) dinilai sebagai pelanggaran (komunikasi pribadi dengan mendiang Dr. Soedibjo Sardadi MPH, direktur RS DR Sardjito tahun 1980-an).
Akibatnya para dokter spesialis pemerintah mengambil waktu untuk bekerja di rumah sakit swasta atau mendirikan lembaga pelayanan kesehatan swasta untuk meningkatkan pendapatan. Hal tersebut dapat dilihat dengan adanya fenomena berbagai rumah sakit yang didirikan atau dimiliki oleh dokter spesialis pemerintah di berbagai kota. Dengan demikian dokter sebagai tenaga medik merangkap sebagai pemilik tempat usaha pelayanan kesehatan.
Salah satu tonggak penting sejarah rumah sakit adalah perubahan Permenkes Nomor 920 Tahun 86 mengenai rumah sakit swasta. Permenkes baru (Menkes/Per/II/1990) memperbolehkan lembaga profit making menjadi bentuk hukum rumah sakit. Permenkes ini merupakan tanda semakin berkembangnya pengaruh pasar di sektor kesehatan di Indonesia.
Pada dekade 1990-an pemerintah memberikan subsidi biaya operasional melalui program OPRS dari Departemen Kesehatan dan SBO dari Departemen Dalam Negeri (Trisnantoro, 1999a). Namun subsidi ini tidak cukup dan tidak ada insentif untuk pendapatan dokter. Melalui Keppres Nomor 38 Tahun 1991, pemerintah Indonesia menetapkan kebijakan rumah sakit swadana. Kebijakan ini mengarah pada otonomi keuangan rumah sakit yang disertai dengan konsep subsidi silang pasien di rumah sakit. Konsep subsidi silang ini terbukti tidak berjalan karena memang tidak mungkin mengambil untung dari pasien kaya ke pasien miskin. Kebijakan swadana yang berupa Keppres kemudian dihentikan oleh pemerintah Indonesia di tahun 1998. Kebijakan Swadana berubah menjadi Perusahaan Jawatan (Perjan) untuk RSUP. Pada tahun 2005, terjadi lagi perubahan dimana status RSUP sebagai Perjan diubah menjadi BLU (UU Nomor 1 Tahun 2004 dan PP Nomor 23 Tahun 2005).
Perubahan ini menunjukkan adanya proses korporatisasi rumah sakit pemerintah. Korporatisasi menjadikan rumah sakit pemerintah sebagai lembaga usaha (walaupun tidak diswastanisasi). Gejala ini terjadi di berbagai belahan bumi dengan didahului oleh rumah sakit di Amerika Serikat (Preker, 2003; Eid, 2001; Shoretel dkk, 1992).
Pada akhir dekade 1990-an terjadi krisis ekonomi di Indonesia yang menyulitkan masyarakat miskin mendapatkan pelayanan kesehatan. Salah satu faktor penyebab krisis adalah kerentanan ekonomi Indonesia akibat liberalisasi perdagangan pasar modal dan keuangan (Stiglitz, 2002) dan kekurangan transparansi dan demokrasi (Sadli, 1999). Sebagai reaksi, pemerintah Indonesia menyelenggarakan program Jaring Pengaman Sosial (JPS) atau social safety net. Sistem ini merupakan pengaman sosial yang dipergunakan oleh negara-negara berbasis mekanisme pasar, sebagai sistem pelindung bagi masyarakat miskin yang tidak mampu membeli (Kovner dan Jonas, 1999). Di Amerika Serikat sistem ini dikenal dengan kebijakan Medicaid dan Medicare yang ditetapkan di dekade 1960-an.
Program JPS ini kemudian diikuti dengan kebijakan penyediaan dana keluarga miskin yang berasal dari dana kompensasi BBM mulai tahun 2001. Dengan adanya model JPS maka kebijakan yang dipakai adalah: pemberi subsidi adalah pemerintah bukan pasien rumah sakit yang kaya dengan konsep subsidi silang. Pada tahun 1999, kebijakan desentralisasi ditetapkan di Indonesia yang memicu perkembangan daerah menjadi beberapa lingkungan ekonomi. Di tiap daerah, sistem kesehatan dapat mempunyai perbedaan. Sebagai gambaran di daerah yang kemampuan ekonomi masyarakatnya kuat maka pelayanan kesehatan swasta akan kuat pula.
Ada penafsiran terhadap proses perubahan yang terjadi di sistem pelayanan kesehatan selama ratusan tahun tersebut. Penafsiran ini penting untuk memahami mengapa terjadi paradoks dan gejala anarkisme serta berguna untuk mencari respons yang tepat. Ada tiga isu penting saling terkait yang saya tafsirkan yaitu: (1) ideologi; (2) kebijakan kesehatan; dan (3) budaya di sektor kesehatan.
Dalam isu ideologi, ada beberapa hal penting. Pertama, Indonesia bukan negara kesejahteraan (welfare state) dalam sektor kesehatan. Sebagaimana diketahui, dalam sistem pelayanan kesehatan terdapat dua pendekatan utama yaitu penggunaan mekanisme pasar dan pengendalian oleh pemerintah melalui prinsip welfare-state. Di Amerika Serikat Bodenheimer (2005) menyebutnya sebagai model liberalisme vs konservatisme. Di Indonesia, sejak masa kolonial Belanda pelayanan kesehatan bukanlah public goods yang dibiayai pemerintah seperti di Eropa Barat (Folland dkk, 2001; Otter, 1991). Di akhir abad ke-20 Indonesia praktis merupakan negara yang berbasis mekanisme pasar, dimana hanya sekitar 25% sumber pembiayaan kesehatan berasal dari pemerintah (Doorslaer, dkk 2006).
Kedua, konsep Jaring Pengaman Sosial (JPS) yang berasal dari model negara berbasis pasar merupakan sistem reaktif yang dibentuk karena ada krisis. JPS merupakan konsep baru yang belum mempunyai akar. Akibatnya mekanisme alokasi dana pemerintah untuk pelayanan keluarga miskin masih belum baik dan terjadi berbagai perubahan dan mengalami masalah dengan definisi masyarakat miskin. Di samping itu, masih ada masalah tidak meratanya infrastruktur dan tenaga medik. Dikhawatirkan adanya program model JPS akan memperbesar kesenjangan daerah perkotaan dan daerah terpencil dalam memanfaatkan pelayanan kesehatan.
Ketiga, ideologi pasar merupakan hal penting dalam kehidupan dokter. Keadaan di Indonesia ini berbeda dengan Inggris dan Malaysia yang menggunakan konsep dokter digaji dengan dasar welfare-state. Di Indonesia sistem pembayaran dokter bertumpu pada fee-for-service yang cenderung sulit dikontrol. Kesulitan pengendalian ini bertambah karena adanya perangkapan dokter sebagai operator medik sekaligus sebagai pemilik lembaga pelayanan kesehatan.
Fakta-fakta tersebut saya tafsirkan sebagai kenyataan bahwa sektor kesehatan di Indonesia dipengaruhi secara kuat oleh mekanisme pasar. Ideologi pasar ini sering ditunjuk sebagai penyebab adanya “conflict of interest” dalam pelayanan medik, seperti yang terjadi di Amerika Serikat (Cherry, 2003). Motivasi mencari untung apabila tidak terkontrol menjadi fenomena supplier induced demand dimana dokter memberikan intervensi medik berdasarkan motivasi tambahan pendapatan tanpa ada dasar indikasi medik (Folland dkk 2001; McGuire dkk 1988; Rice 1998).
Penafsiran kedua adalah isu kebijakan di bidang kesehatan. Dipandang dari isu kebijakan, terlihat ada kesulitan dalam menata sistem pelayanan kesehatan. Secara de facto pelayanan kesehatan adalah sistem yang berjalan berdasarkan pasar. Namun berbagai kebijakan kesehatan ditetapkan dengan tidak memperhatikan prinsip pasar. Beberapa contoh kebijakan tentang dokter menunjukkan hal tersebut misalnya:
- Sistem penggajian untuk dokter yang disamakan dengan sarjana lain dan tidak ada standar jasa medik.
- Penempatan dokter spesialis tidak melihat bahwa dokter adalah makhluk ekonomi dan sosial yang membutuhkan pendapatan cukup dan kehidupan sosial yang baik. (Bukit, Trisnantoro, Meliala, 2003), (Aida, Trisnantoro, Padmawati, 2005) (Ibrahim, Trisnantoro dan Ishandono 2005), (Meliala, 2006).
- Penempatan tenaga spesialis dilakukan dengan model kontrak oleh pemerintah pusat dan ikatan kerja longgar yang cenderung dilanggar (Mustikowati, Meliala, dan Trisnantoro, 2006).
- Social Safety Net ditetapkan dengan melupakan aspek perilaku ekonomi tenaga kesehatan. Pada saat awal JPS dilakukan, kebijakan menyatakan tidak boleh ada jasa medik bagi dokter. Saat ini sudah diperbolehkan namun besarnya jasa medik masih merupakan masalah karena belum ada standar.
- Kapitasi dokter keluarga di sistem asuransi kesehatan sangat kecil jumlahnya yang tidak memberikan insentif cukup untuk tenaga dokter (Meliala, 2006).
Dapat ditarik kesimpulan bahwa berbagai kebijakan mengenai dokter ditetapkan dengan dasar what should be (ideal) dalam konteks welfare-state sementara dokter sebagai pelaku pelayanan kesehatan berada dalam sistem kehidupan berdasar pasar bebas. Keadaan ini berbeda dengan yang ada di berbagai negara lain. Kebijakan kesehatan mengikuti kecenderungan sistem ekonomi dan politik (Litman dan Robins, 1997; Litman dan Robins, 1971).
Di berbagai negara kaya selalu terjadi perdebatan apakah kebijakan berbasis pasar ataukah menggunakan model negara kesejahteraan. Berbagai ahli di Amerika Serikat menyatakan perlunya mengurangi dominasi pasar di sektor kesehatan (Nichols dkk, 2004; Robinson 2003). Namun usaha ini sulit dilakukan. Kesulitan ini dapat dilihat dalam usaha merubah sistem kesehatan di Amerika Serikat. Pada tahun 1993-1994 terjadi debat besar dengan usulan dari Hillary Clinton untuk meningkatkan peran negara dalam pembiayaan kesehatan. Akan tetapi usaha ini gagal (Cogan dkk, 2005).
Di negara miskin, mau tidak mau pemerintah harus menyerahkan sebagian besar pembiayaan kesehatan ke sumber non pemerintah karena memang tidak mampu. Oleh karena itu Indonesia sebagai negara miskin mempunyai tantangan: bagaimana kebijakan pemerintah menangani sektor kesehatan yang didominasi mekanisme pasar. Saat ini salah satu hal menarik dalam tantangan tersebut adalah adanya kebijakan Departemen Kesehatan untuk menurunkan harga obat generik.
Penafsiran ketiga adalah fakta budaya di sektor kesehatan. Di Indonesia saat ini ada dua budaya yang berbeda di sektor kesehatan: budaya medik dan budaya public health. Salah satu penyebab adalah era sentralisasi pelayanan kesehatan yang berjalan puluhan tahun sebelum UU desentralisasi diberlakukan. Dalam situasi era sentralisasi ini Dinas Kesehatan berada dalam koordinasi Ditjen Binkesmas Departemen Kesehatan RI sementara rumah sakit pemerintah berada dalam koordinasi Ditjen Pelayanan Medik. Secara artifisial terdapat pemisahan antara kegiatan Dinas Kesehatan dan rumah sakit (Depkes, 2004). Istilah yang sering dipergunakan adalah pembedaan antara Upaya Kesehatan Masyarakat (UKM) dan Upaya Kesehatan Perorangan (UKP).
Akibatnya terjadi demedikalisasi di kantor-kantor pemerintah yang mengurusi kesehatan. Demedikalisasi digambarkan sebagai penjauhan Departemen Kesehatan dan Dinas Kesehatan dari urusan yang bersifat kuratif. Dalam suasana pemisahan ini terjadi berbagai hal:
Pertama, peningkatan pengaruh pasar di sektor kesehatan semakin sulit dikontrol. Praktik-praktik pasar yang fundamentalis (misalnya adanya kartel tenaga kedokteran, penjualan bahan pelayanan medik seperti pen, lensa, atau obat-obatan oleh dokter, supplier induced demand, dan hubungan saling menguntungkan antara dokter dengan industri farmasi) semakin banyak dan sulit dikontrol. Praktik-praktik ini sebenarnya menunjukkan gejala anarkisme di sektor kesehatan. Fenomena lain adalah maraknya pengobatan alternatif.
Kedua: Dalam hal pengawasan, sistem kesehatan semakin lepas dari filosofi regulasi yang seharusnya menjadi ciri pembangunan kesehatan modern. Kantor Kesehatan Provinsi yang dulunya disebut sebagai Inspektorat Kesehatan diganti menjadi Kantor Wilayah Kesehatan. Kantor ini kemudian di-merger ke Dinas Kesehatan Provinsi pada era desentralisasi. Pemerintah dalam arti Departemen Kesehatan dan Dinas Kesehatan, kehilangan budaya sebagai penetap kebijakan dan enforcement agency (Trisnantoro, 2003). Dalam kata lain tidak ada “mantri pasar” yang kuat di sektor kesehatan. Akibatnya terjadi keadaan dimana aturan kegiatan ditetapkan secara formal atau informal oleh kelompok atau perorangan di sektor kesehatan, bukan oleh lembaga pemerintah. Situasi ini mendorong ke arah anarkisme.
Ketiga; dokter (khususnya spesialis tertentu) dapat bertindak sebagai price maker, dimana mampu menetapkan tarif tanpa ada pihak lain yang dapat mempengaruhi. Akibatnya ada dokter yang mempunyai penghasilan sangat tinggi, sebaliknya ada yang kecil, tergantung pada tempat bekerja dan situasi ekonomi di daerahnya. Saat ini belum ada standarisasi pendapatan untuk dokter. Sebagai catatan ada dokter spesialis kandungan yang mendapat pendapatan lebih dari 80 juta sebulan (Meliala, 2006), sementara di tempat lain hanya 20 juta. Seorang dokter bedah jantung ditaksir mempunyai pendapatan lebih dari 1 milyar sebulan. Pola pendapatan ini menyerupai model seniman.
Keempat; fakta menunjukkan bahwa sistem asuransi kesehatan belum memberikan insentif cukup untuk dokter. Penelitian oleh Meliala (2006) menunjukkan bahwa pendapatan spesialis dari sistem asuransi masih di bawah 2% dari total pendapatannya. Dokter spesialis penyakit dalam bahkan tidak mampu menyebutkan berapa pendapatan dari asuransi kesehatan. Akibatnya dokter tidak mempunyai dorongan untuk hidup dari sistem asuransi kesehatan. Dapat dipahami dokter cenderung enggan terikat dengan aturan dalam asuransi (termasuk kontrak menggunakan obat-obatan dalam Daftar dan Plafon Harga Obat, DPHO).
Secara keseluruhan, saya menafsirkan terjadi fragmentasi dalam budaya pelaku sistem pelayanan kesehatan (Martin, 2002; Trice dan Beyers, 1993; Schein 1992). Secara kelompok budaya yang terfragmentasi tersebut adalah: (1) dokter yang belum terbiasa dengan sistem yang terkelola dan ada standarisasi. Dokter hidup dari fee for service yang cenderung tanpa batas (Sandjana, 1998); (2) Budaya Dinas Kesehatan yang belum siap menjadi pengawas sektor kesehatan (“mantri pasar”), termasuk mengurusi sektor kuratif (Trisnantoro dan Asih, 2005); dan (3) Budaya pengelola perusahaan asuransi kesehatan yang cenderung berada dalam suasana perusahaan for profit.
Berdasarkan pemahaman dan penafsiran tentang perubahan dari masa lalu sampai sekarang, respons untuk mengurangi paradoks dan mencegah anarkisme seharusnya dapat dilakukan secara lebih baik. Dalam usaha mencari respons tersebut, perlu dilihat hubungan antara profesional, lembaga dan badan regulator. Tabel 1 menunjukkan hubungan antara profesional, lembaga dan badan pengatur di berbagai sektor kehidupan dan usaha di masyarakat dalam konteks good governance.
Tabel 1. Hubungan antara profesional, lembaga, dan tata aturan di masyarakat di berbagai sektor
Profesional | Lembaga | Badan yang mengurusi aturan untuk lembaga dan profesional |
Pilot | Perusahaan Penerbangan | Lembaga pengatur penerbangan sipil internasional dan nasional |
Dokter Spesialis | Rumah sakit | Departemen Kesehatan dan Dinas Kesehatan |
Pelawak | Srimulat, Ketoprak PLUS Humor, Extravaganza | ? |
Di dalam Tabel 1 ada berbagai sektor kehidupan yang mempunyai komponen profesional, lembaga, dan badan atau pihak yang mengatur (regulator). Ada sektor kehidupan yang dalam kegiatannya tidak boleh ada toleransi untuk terjadinya error, seperti penerbangan dan pelayanan rumah sakit. Di sisi lain ada sektor kehidupan yang memberikan toleransi untuk error, misalnya seni lawak. Sebagaimana kita saksikan dalam pertunjukan lawak, kesalahan oleh pelawak justru dapat memicu kelucuan tambahan. Sebaliknya dalam dunia penerbangan tidak ada toleransi untuk kesalahan yang dilakukan oleh pilot.
Wajar apabila aturan kerja pilot sebagai profesional bersifat ketat. Pilot Singapore Airlines tidak boleh nyambi di Garuda. Pilot dan lembaga penerbangan harus mengikuti aturan yang ditetapkan pemerintah yang banyak dan rinci. Anarkisme sama sekali tidak ada tempat di sektor penerbangan. Salah Satu akibatnya profesi pilot menjadi kurang independen. Pilot menjadi profesi yang kehilangan nama pribadi. Masyarakat memilih penerbangan bukan pada nama pilot, tetapi berdasar perusahaan penerbangannya.
Sebagai kontras, aturan main untuk profesi pelawak tidaklah ketat. Tayangan lawak di sekitar masa sahur bulan Puasa yang baru berlalu menunjukkan betapa cairnya hubungan antar pelawak. Sebagai contoh Tessy pelawak Srimulat yang “tradisional” bergabung dengan kelompok Eko Patrio yang “modern” namun tetap berpredikat pelawak Srimulat. Pola lawakan cenderung bebas, tanpa aturan mengikat. Dalam seni lawak, di dalam batas-batas tertentu anarkisme merupakan roh. Sebagai catatan: kelompok Extravaganza berusaha menjadi lembaga lawak yang lebih modern dengan berbagai aturan untuk anggotanya.
Kemana sistem pelayanan kesehatan Indonesia menuju?
Apakah: (1) mengarah ke model penerbangan yang highly regulated, ataukah (2) menuju ke model seni lawak yang longgar yang dapat mengarah ke anarkisme dan paradoks, ataukah (3) tetap status quo seperti saat ini? Pertanyaan ini akan dibahas dengan pendekatan skenario.
Perencanaan masa depan berdasarkan skenario (scenario planning) bukan merupakan kegiatan untuk memilih alternatif. Kegiatan menyusun skenario bertujuan untuk memahami bagaimana tiap kemungkinan berjalan (Daum, 2001; Ringland, 1998). Dalam menyusun skenario, perlu dipisahkan faktor-faktor pasti dan faktor-faktor tidak pasti yang mempengaruhi sistem pelayanan kesehatan. Faktor yang pasti adalah kemajuan teknologi, perkembangan ekonomi dan pasar, tuntutan masyarakat dan hukum akan mutu, serta globalisasi. Faktor yang tidak pasti adalah ideologi dan budaya pelaku di sektor kesehatan, dan ketersediaan sumber pendanaan untuk pelayanan kesehatan.
Dalam ketidakpastian ini, ada 2 UU penting yang baru diundangkan pada tahun 2004 yaitu UU Sistem Jaminan Sosial Nasional (SJSN) dan UU Praktik Kedokteran. Kedua UU ini merupakan bentuk nyata kebijakan yang menguatkan peran pemerintah di sektor kesehatan, khususnya dalam fungsi regulasi dan pendanaan,
UU Sistem Jaminan Sosial Nasional merupakan instrumen kebijakan untuk memastikan sumber dana sistem pelayanan kesehatan dari pemerintah dan masyarakat. Dengan UU SJSN maka sistem pelayanan kesehatan diharapkan lebih terjamin sumber pendanaannya melalui model asuransi atau jaminan kesehatan. Diharapkan paradoks dalam sistem pelayanan kesehatan akan berkurang.
UU Praktik Kedokteran merupakan instrumen kebijakan untuk mengatur “pasar” pelayanan kesehatan dengan tujuan meningkatkan mutu dan memberi kepastian hukum. UU Praktik Kedokteran merupakan kebijakan yang mengarah ke regulasi untuk mengurangi gejala anarkisme dalam sektor kesehatan.
Akan tetapi sebagaimana UU lainnya, masih ada ketidakpastian dalam hal efektivitas pelaksanaannya. Dengan memperhatikan kedua faktor ketidakpastian ini maka di masa mendatang diperkirakan ada berbagai skenario yang dapat dilihat pada Gambar 2.
Gambar 2. Berbagai kemungkinan Sistem Pelayanan Kesehatan di Indonesia
Skenario A:
Ideologi dan budaya di dalam sektor kesehatan masyarakat dapat diubah. Tujuan UU Praktik Kedokteran untuk meningkatkan mutu diterima dengan baik oleh pelaku pelayanan kesehatan. Dokter mempunyai pandangan yang menerima bahwa ada pengatur ”pasar” (Catatan: referensi mengenai bagaimana sulitnya mengelola dokter dan lembaga pelayanan kesehatan dapat ditemui di berbagai jurnal sistem pelayanan kesehatan di Amerika Serikat. Salah satu referensi penting adalah tulisan dari Havighurst (1980). Mengelola dokter dan lembaga pelayanan kesehatan merupakan “pergulatan” panjang antar berbagai pihak yang membutuhkan berbagai peraturan hukum di tingkat UU).
Di sisi lain, Departemen Kesehatan dan Dinas kesehatan berhasil berfungsi sebagai pengatur pasar yang efektif. Terjadi perbaikan pemerataan tenaga dan lembaga pelayanan kesehatan. Disamping itu UU SJSN dapat diaplikasikan dengan berbagai Peraturan Pemerintah yang tersusun dengan baik. Pendapat yang optimistik mengenai pelaksanaan UU SJSN dinyatakan secara jelas oleh Thabrany (2004). Sistem insentif dokter dapat diperbaiki oleh UU SJSN dengan memperhatikan lingkungan sosial ekonomi dan menggunakan standarisasi. Dokter dan tenaga kesehatan mempunyai budaya baru dimana asuransi kesehatan menjadi bagian penting dalam pendapatan mereka. Kepatuhan akan aturan pelayanan termasuk prosedur klinik dan pemilihan obat akan membaik. Pada skenario ini paradoks dan anarkisme di sektor kesehatan akan berkurang.
Skenario B
Ideologi dan budaya di dalam sistem pelayanan kesehatan dapat diubah. UU Praktik kedokteran diterima oleh dokter. Terjadi perubahan cara praktik dokter spesialis. Dalam skenario ini dokter menyadari bahwa model pasar bebas dengan keleluasaan praktik harus diakhiri. Akan tetapi asuransi kesehatan yang diikuti adalah yang komersial karena UU SJSN tidak berjalan. Sumber pendanaan dari asuransi kesehatan dan jaminan sosial tidak dapat diandalkan.
Skenario C
Skenario ini merupakan yang paling buruk, dimana keadaan struktur kesehatan semakin tidak mengenal pemerataan, dan tidak menginginkan adanya standarisasi. Intervensi pemerintah di sektor kesehatan yang didominasi mekanisme pasar gagal. UU Praktik Kedokteran hanya menjadi di atas kertas tanpa ada bukti pelaksanaannya. Pasal-pasal ”karet” dalam UU Praktik Kedokteran dan peraturan Menteri Kesehatan dijadikan cara untuk melanggengkan budaya tidak teratur, kapitalisme dan dominasi penyedia jasa. Pasal-pasal yang mempunyai potensi menjadi multitafsir adalah pasal 4, 5, dan 6 Permenkes 1419/Menkes/Per/X/2005 tentang Penyelenggaraan Praktik Dokter dan Dokter Gigi.
Dinas Kesehatan tidak mampu berfungsi sebagai regulator sistem kesehatan di wilayah masing-masing. Ideologi dan budaya di dalam sektor kesehatan masyarakat tidak dapat diubah. Gejala anarkisme dalam sektor kesehatan ada dengan tidak patuh ke UU di Indonesia. Namun ada kemungkinan sebagian dokter menjadi lebih terkelola karena diatur oleh standar internasional (terutama untuk kelompok pasien kelas sosial menengah dan atas yang menjadi sasaran kegiatan). Dalam skenario terburuk ini pengobatan alternatif menjadi semakin sulit dikontrol.
Sementara itu UU SJSN juga berada di atas kertas. Ada kemungkinan sumber dana untuk kesehatan tidak dapat dijamin oleh pemerintah. Dokter tidak menyetujui standarisasi sistem. Mekanisme pembayaran dokter semakin menyerupai seniman. Terdapat gap antara dokter yang kaya dan miskin. Ada dokter yang seperti superstar dengan pendapatan luar biasa tinggi, sementara ada dokter yang rendah pendapatannya. Situasi ini sudah terjadi di India (Mullan, 2006). Pada skenario ini paradoks dan anarkisme di sektor kesehatan akan memburuk.
Skenario D
Ideologi dan budaya tidak dapat diubah. UU Praktik Kedokteran ditolak dalam pelaksanaannya. Sebagian dokter tidak menyetujui standarisasi sistem. Akan tetapi dalam suasana ini UU SJSN masih dapat diaplikasikan dengan berbagai Peraturan Pemerintah yang tersusun dengan baik. Pemerintah dapat mendanai Jaminan Sosial untuk kesehatan. Dalam pelaksanaannya sistem jaminan asuransi sosial dapat menarik sebagian dokter untuk bekerja dengan standar yang ada, dengan pendapatan lebih kecil dibanding dokter yang bekerja di jalur pasar bebas.
Berdasar skenario di atas, ada kemungkinan sektor kesehatan Indonesia semakin mendekati situasi paradoks dan anarkisme (terutama skenario C). Tantangan utamanya adalah bagaimana mengurangi risiko ke skenario terburuk. Dipandang dari ilmu pengetahuan, salah satu cara untuk mengurangi probabilitas ke arah paradoks dan sarkasme adalah dengan mempelajari dan menerapkan ilmu Kebijakan dan ilmu Manajemen (Health Policy and Management/Administration) di sektor kesehatan.
Ilmu Kebijakan dipergunakan untuk mengembangkan hubungan antara pemerintah dan swasta, mengkaji distribusi kewenangan dan tanggung jawab antar berbagai level pemerintah, mempelajari hubungan antara penyusunan kebijakan dan pelaksanaannya, membahas ideologi kebijakan, sampai memperdebatkan makna reformasi kesehatan (Litman dan Robin, 1997; Dunn, 1994). Seorang pakar manajemen (Drucker, 1968) menyatakan bahwa ilmu manajemen membahas masalah perilaku manusia dan kelembagaan. Di dalamnya ada berbagai ilmu yang terpakai, psikologi, ekonomi, sosiologi, dan aspek teknis sebuah lembaga. Ilmu manajemen dapat dipergunakan untuk meningkatkan efektifitas dan efisiensi organisasi.
Dengan melihat manfaatnya maka Ilmu Kebijakan dan Manajemen dapat dipakai untuk membantu terlaksananya UU Praktik Kedokteran dan UU SJSN. Sebaliknya dengan adanya berbagai UU tersebut, Ilmu Kebijakan dan Manajemen akan semakin dipergunakan. Dengan demikian Ilmu Kebijakan dan Manajemen dapat dipergunakan untuk mengurangi paradoks dan mencegah anarkisme yang dapat menghambat pembangunan kesehatan. Sebagaimana dinyatakan oleh Stiglitz (2006), kebijakan pemerintah yang baik dalam sektor kehidupan yang dipengaruhi pasar merupakan kunci sukses pembangunan.
Sebagai catatan:
Pidato Pengukuhan ini termasuk kontroversial karena untuk pertama kali membahas berbagai hal yang tidak pernah diteliti di sektor kesehatan dengan menggunakan metode ilmiah. Berbagai isu sensitif seperti kartelisme, perilaku ekonomi sebagian dokter yang tidak baik, pemerataan supply penyelenggara kesehatan masuk dalam pidato ini yang ternyata hampir 20 tahun kemudian masalah masih relevan. Pidato ini memberikan penekanan bahwa benar atau salahnya sebuah kebijakan bukan sebuah ilmu pasti seperti yang ada di ilmu-ilmu klinis dimana efikasi obat harus terukur. Di arena kebijakan kesehatan, ada kandungan isu politik dan ideologi yang bukan merupakan ilmu pasti. Pengkayaan ilmu klinis dan kesehatan masyarakat dengan ilmu kebijakan, memberikan suatu frontier/ tantangan baru. Bagaimana kebijakan-kebijakan kesehatan dapat disiapkan oleh tenaga medik dan kesehatan masyarakat mulai pemahaman proses kebijakan yang mengandung komponen politik. Hal ini tidak mudah, namun juga tidak mungkin apabila kebijakan kesehatan disiapkan dan ditetapkan oleh ahli kebijakan publik yang tidak memahami ilmu kedokteran dan kesehatan masyarakat.
Bagian 2 buku ini membahas berbagai penggunaan ilmu di luar kedokteran dan kesehatan masyarakat untuk mengatasi masalah-masalah klinis dan kesehatan masyarakat. Logika penggunaan ilmu tersebut dapat dilihat dalam proses panjang selama 30 tahun. Di tahun 2000-an, penguasaan ilmu manajemen dan kebijakan mulai dipergunakan dalam berbagai kasus untuk menguatkan sistem kesehatan dan infrastruktur pelayanan. Ada berbagai kasus yang akan dibahas, mulai dari pengelolaan bencana Tsunami di Aceh sampai ke perkembangan UU Kesehatan Omnibus Law (OBL).
2.1. Mengelola Dampak Gempa dan Tsunami Aceh dengan Pendekatan Manajemen Proyek
Di tanggal 24 Desember 2004, gempa bumi dan gelombang tsunami yang berasal dari Laut Hindia menghempas Aceh. Untuk pertama kalinya bangsa Indonesia mengalami pengalaman gempa bumi disertai tsunami yang sebelumnya belum pernah terjadi. Lebih dari 100.000 orang meninggal dan kehilangan tempat tinggal. Di saat bersamaan, provinsi Aceh terlibat dalam konflik bersenjata kronis hingga tingkat terendah sejak 1980-an. Sebuah tragedi kemanusiaan yang mengguncang dunia. Sistem pelayanan kesehatan di Aceh hancur, banyak tenaga kesehatan hilang. RS-RS yang berada di tepi pantai kehilangan banyak tenaga kesehatan dan rusak fasilitasnya
Kelompok kerja bencana Fakultas Kesehatan (FK) UGM dan RS Dr. Sardjito kemudian dibentuk. Empat hari pasca bencana, tim medis tanggap darurat dari FK UGM dan RS Dr. Sardjito mendarat di kota Meulaboh, Aceh Barat dengan dana dari RS Sardjito dan dari berbagai filantropis. Tim diterbangkan menggunakan helikopter Chinook dari Banda Aceh, berkat bantuan kelompok swasta. Di Meulaboh, tim yang terdiri dari spesialis medis, paramedis, dan staf keperawatan bekerja membantu Rumah Sakit Cut Nyak Dien (RSCND) memberikan pertolongan pertama bagi korban bencana.
Awal Januari 2005, tim kedua FK UGM diberangkatkan menuju Banda Aceh. Tim berasal dari Program Studi Ilmu Kesehatan Masyarakat (IKM) dan Pusat Manajemen Layanan Kesehatan, Fakultas Kedokteran UGM. Misi Tim Kesehatan Masyarakat, demikian misi tersebut diberi nama, adalah mendukung kerja Dinas Kesehatan Provinsi Aceh dan Rumah Sakit Zainoel Abidin di Banda Aceh. Fokus kerja diarahkan pada perbaikan sistem manajemen yang kolaps, memperkuat sistem informasi manajerial, serta membantu mengkoordinir perencanaan dan pengawasan. Fakultas Psikologi UGM juga berpartisipasi dalam melakukan penilaian yang dipimpin pemerintah pusat secara terpisah. Temuan mengungkapkan peningkatan tajam dalam gangguan terkait trauma serta masalah kesehatan mental dan psikososial yang lebih luas di antara masyarakat yang terkena dampak bencana. Persoalan kesehatan masyarakat dan lebih khusus lagi kesehatan anak berhasil diidentifikasi. Dibutuhkan perencanaan bantuan dalam jangka panjang dan lebih baik.
Tantangan Manajerial
Sebelum bencana tsumani di Aceh ini, tim bencana FK UGM telah sering melakukan kegiatan, terutama menghadapi bencana Gunung Merapi. Namun skala kegiatan lebih kecil dan tidak sedahsyat Tsunami di Aceh. Dalam perkembangan situasi di Aceh disadari bahwa untuk mengatasi masalah akibat tsunami, tidak mungkin tim bencana hanya berada di Aceh selama beberapa minggu. Berbagai assessment awal jelas menyatakan bahwa untuk melakukan recovery dan rekonstruksi akibat gempa dan tsunami dibutuhkan waktu bertahun-tahun. Oleh karena itu tim yang berada di Aceh berpendapat agar bantuan bencana mempunyai jangka waktu lama agar kontribusi UGM dapat lebih bermakna. Hal ini menimbulkan tantangan untuk pendanaan program.
Tantangan lain adalah bahwa lokasi Aceh, khususnya Aceh Barat sangat jauh dari Yogyakarta. Diperlukan penerbangan ke Medan dan disambung dengan rute darat sejauh 16 jam ke Meulaboh dengan melewati daerah yang masih dikuasai GAM saat itu, atau pesawat kecil. Risiko yang dihadapi tim bencana, termasuk kecelakaan perjalanan ataupun masalah keamanan politik sangat besar. Pengiriman bencana tidak mungkin dilakukan tanpa dukungan tim manajemen yang baik dengan menerapkan ilmu seperti apa yang ada di buku-buku teks. Untuk kegiatan sebesar dan sejauh ini, perlu ada dukungan manajemen dari UGM.
Proses Pengembangan Sistem Manajemen Pendukung
Akhir Januari 2005, Dekan Fakultas Kedokteran UGM dan Fakultas Psikologi UGM secara informal mengundang semua pimpinan kelompok FK UGM dan RS Dr. Sardjito yang berada di Aceh untuk bersama-sama membentuk analisis terpadu dan mengembangkan program dukungan jangka panjang. Pertemuan ini dilakukan karena World Vision Australia (WVA) menunjukkan komitmen dukungan pendanaan, salah satunya untuk program rekonstruksi Aceh selama 3 sampai 4 tahun. Juga ada berbagai sumber dana yang bersedia untuk terlibat secara multiyears.
Di bulan Juni 2005, kegiatan di Aceh Barat dan Banda Aceh akhirnya dikelola dalam suatu sistem manajemen yang profesional dan disiapkan oleh tim yang dimotori Pusat Kebijakan dan Manajemen FK UGM dengan menggunakan pendekatan manajemen bencana secara komprehensif. Pendekatan yang pertama kali diaplikasikan ini melibatkan empat fase dasar: mitigasi, emergency, recovery, dan rekonstruksi. Tujuan utama dari misi ini adalah mendukung pengembangan kembali sistem kesehatan dan manajemen rumah sakit di Aceh.
Sebagai komponen terbesar, khusus untuk Aceh Barat dan RS Meulaboh dilakukan pengiriman tenaga kesehatan termasuk dokter spesialis dan residen. Juga dilakukan rencana untuk memberi akses masuk ke FK-UGM untuk pendidikan residensi bagi dokter-dokter umum di Aceh. Program rekonstruksi Aceh selama 3 tahun yang akhirnya didanai WVA di Aceh Barat mencakup empat hal. Pertama, layanan klinis termasuk di dalamnya peningkatan manajemen, budaya kerja, dan etika kerja di Rumah Sakit Cut Nyak Dien. Kedua, kesehatan mental di masyarakat yang kegiatannya banyak dilakukan oleh tim psikologi. Ketiga, manajemen terpadu penyakit anak. Program ini memiliki pendekatan dan kegiatan yang jelas sejak awal, yaitu mendukung tingkat perawatan primer dan perawatan rujukan tersier untuk memberikan pelatihan dan layanan Integrated Management of Childhood Illness (IMCI). UGM telah bertahun-tahun menjadi pusat keunggulan teknis untuk IMCI di Indonesia. Keempat, kesehatan masyarakat. Komponen proyek ini dirancang untuk mengukur morbiditas dan mortalitas dengan tujuan yang lebih besar, yaitu meningkatkan sistem informasi di Rumah Sakit Cut Nyak Dien.
Program ini direncanakan didukung oleh donatur utama World Vision Australia dan direncanakan selama 4 tahun ke depan. Program ini merupakan kegiatan besar, berisiko keamanan dan keselamatan lebih dari 600 sumber daya manusia dari Yogyakarta yang dikirim ke Aceh selama 4 tahun ke depan. Jarak yang ditempuh ribuan kilometer dan ada rute Medan ke Meulaboh yang harus ditempuh dengan perjalanan darat selama 16 jam, atau menggunakan pesawat kecil yang sudah tua. Mengingat besarnya program, perencanaan dilakukan dengan menggunakan prinsip manajemen proyek.
Manajemen proyek yang dipergunakan dalam kegiatan di Aceh ini untuk memastikan bahwa program dapat memenuhi kebutuhan masyarakat den pemerintah kabupaten Aceh Barat dann Daerah Istimewa Aceh, pemberi dana, dan UGM. Diusahakan pula agar program dapat diselesaikan tepat waktu, dan diselesaikan dalam batas anggaran. Risiko-risiko yang ada harus dikelola, termasuk mitigasi kecelakaan dalam perjalanan harus dilakukan.
Kegiatan dilakukan melalui 4 fase: Fase 1 merupakan Persiapan; Fase 2 melakukan perencanaan (termasuk penjadwalan detil); Fase 3 merupakan Pelaksanaan; dan Fase 4 : Terminasi/ closing. Fase-fase dalam manajemen proyek sejak perencanaan, pelaksanaan dan monitoring proyek sampai ke fase terminasi dilakukan berbasis ilmu manajemen dan diawasi oleh auditor keuangan independen. Oleh karena itu, Tim FK UGM dan Fakultas Psikologi UGM dengan dukungan oleh WVA dan University of Melbourne/ Royal Children Hospital membentuk unit pengelola program yang bekerja secara profesional dengan dukungan staf yang dikontrak full time selama 4 tahun. Unit pengelola ini disebut sebagai Program Supporting Unit yang berkedudukan di Yogyakarta dan Kantor Koordinator Lapangan di Meulaboh. Program-program di Banda Aceh dilakukan secara berkesinambungan menggunakan pola manajemen proyek. Struktur kegiatan dapat dilihat di bawah ini.
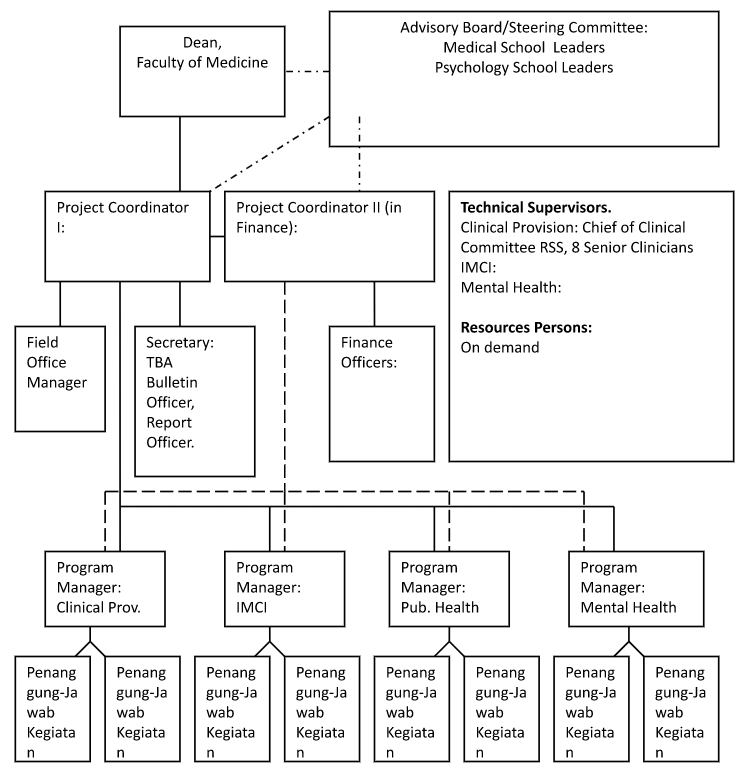
A. Dekan
Sebagai pimpinan FK UGM, Dekan bertugas untuk mengawasi semua kegiatan, bertanggung jawab untuk akuntabilitas publik dari program, dan untuk menyetujui anggaran dan laporan pelaksanaan dengan Dewan Penasehat. Walaupun tidak sehari-hari menangani kegiatan, Dekan FK-UGM bertanggung jawab atas keseluruhan kegiatan.
B. Dewan Penasehat/Komite Pengarah merupakan sebuah Board yang memberikan arah umum program, memberikan saran untuk program, dan untuk menyetujui anggaran dan laporan pelaksanaan (dengan Dekan). Dewan penasehat ini tersusun dari berbagai organisasi dan bersifat lintas negara.
C. Narasumber
Program ini dirancang secara fleksibel untuk mendapatkan narasumber-narasumber yang ahli bencana selama berjalannya kegiatan. Tugas untuk memberikan bantuan teknis untuk program berdasarkan permintaan yang diajukan oleh tim. Juga untuk memberikan keahlian untuk program (berdasarkan permintaan). Para ahli tidak hanya berasal dari Indonesia, tapi juga dari berbagai negara yang relevan untuk dimintai dukungan teknis ataupun keahlian lainnya.
D. Pengawas Teknis
Di samping tenaga ahli, ada beberapa pengawas teknis yang dapat diangkat oleh Board untuk melakukan pengawasan proyek berdasarkan kontrak bulanan.
E. Koordinator Proyek I
Tugas utama Koordinator Proyek I adalah mengelola dan memfasilitasi pelaksanaan proyek yang dilakukan para staf. Koordinator proyek juga berhubungan dengan pihak-pihak luar yang sangat bervariasi dari berbagai organisasi di Aceh maupun luar Aceh. Koordinator proyek juga harus memastikan bahwa kegiatan proyek dilakukan dengan baik dan mengelola semua laporan divisi, serta memfasilitasi komunikasi antara Indonesia dan University of Melbounre/ Royal Children Hospital dan World Vision Australia. Koordinator Proyek berkedudukan di Yogyakarta, namun sering melakukan perjalanan ke Aceh.
F. Koordinator Proyek II
Tugas utama Koordinator Proyek II adalah mengelola keuangan program. Koordinator Proyek II memiliki wewenang untuk menyetujui permintaan anggaran dari Manajer Program. Koordinator Proyek II berwenang mewakili Koordinator Proyek I ketika tidak berada di Yogyakarta.
G. Manajer Kantor Lapangan
Tugas utama Manajer Kantor Lapangan adalah menjalankan kegiatan sehari-hari kegiatan operasional di Meulaboh, memberikan dukungan teknis untuk kegiatan manajer lapangan, dan berkomunikasi dengan kantor pusat di Yogyakarta. Kantor Lapangan di Melaboh menyewa 1 rumah yang sekaligus menjadi asrama para tenaga kesehatan yang dirotasi dari Yogyakarta. DI dalam kantor ini, ada tenaga-tenaga pendukung seperti pengemudi dan koki (juru masak). Koki sangat dibutuhkan karena banyak tenaga kesehatan yang berasal dari Jawa tidak cocok dengan makanan Aceh yang banyak berbumbu, pedas, dan menggunakan santan. Struktur organisasi Kantor Lapangan adalah sebagai berikut:
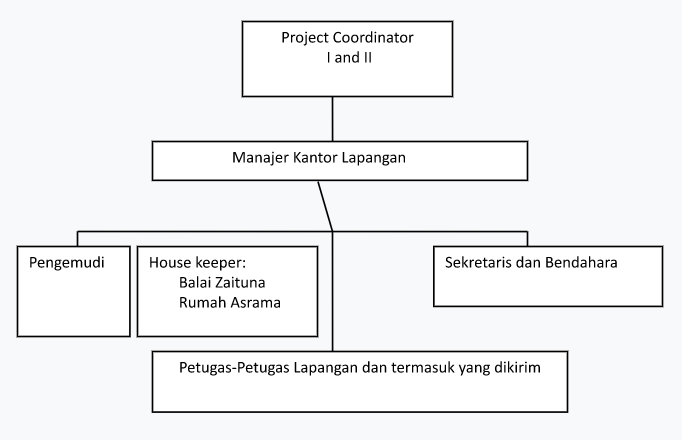
A. Petugas Keuangan
Tugas utama staf keuangan adalah menangani manajemen keuangan, termasuk laporan keuangan dan sistem pengiriman keuangan. Petugas Keuangan terdiri dari dua orang yaitu Manajer Keuangan dan Bendahara. Karena menggunakan dana asing, petugas keuangan diaudit oleh akuntan internasional sehingga pekerjaannya menggunakan standar akuntansi internasional.
B. Sekretaris menjalankan kegiatan sehari-hari di kantor pusat (saat ini di Yogyakarta). Tugasnya antara lain memimpin petugas buletin dan pelaporan, dan memfasilitasi komunikasi antar divisi dan kantor cabang di Meulaboh. Sekretaris juga menangani semua masalah administrasi, termasuk laporan bulanan divisi.
Catatan: Narasi dan laporan keuangan dari setiap Program diserahkan kepada Unit Pendukung Proyek. Setiap Manajer Program akan menerima salinan dari laporan tersebut. Laporan tersebut dikumpulkan oleh Unit Pendukung Proyek, dan dikirim ke Manajer Proyek di Australia. Laporan akan dikirim ke WV setiap tiga bulan.
C. gnPetugas Pengelola Rekaman
Dalam program yang berjalan sampai hampir 4 tahun kegiatan pencatatan sangat penting. Tugas utama Record Management Officer adalah mengumpulkan dan menangani semua laporan program dibantu oleh Petugas Buletin. Tugas utama Petugas Buletin adalah membuat buletin mingguan. Dengan pendekatan ini detail kegiatan dapat dicatat dan ditulis kembali untuk diterbitkan sebagai 2 buku dengan judul:
- Satu Tahun Kegiatan RSUP Dr.Sardjito, Fakultas Kedokteran, dan Fakultas Psikologi UGM di Aceh.
- Tiga Tahun Kegiatan RSUP Dr.Sardjito, Fakultas Kedokteran, dan Fakultas Psikologi UGM di Aceh.
- Manajer Program bertugas untuk mengkonsolidasikan rencana dari, rencana anggaran dan permintaan anggaran, dan untuk konsolidasi laporan para Penanggung Jawab. Manajer program juga harus berkoordinasi dengan program lain.
F. Penanggung Jawab bertugas untukmengembangkan rencana implementasi, merencanakan anggaran dan membuat permintaan anggaran, memimpin pelaksanaan di lapangan, dan menulis laporan bulanan. Penanggung jawab juga bertanggung jawab atas pencapaian indikator logframes.
